Definition og diagnostiske kriterier
Hyperprolaktinæmi
Defineres som en serum prolaktinkoncentration, der vedvarende er højere end øvre referencegrænse. Forhøjet p-prolaktin bør verificeres ved minimum 2 målinger. Da prolaktinkoncentrationen forøges under stress og søvn, bør prøven tages mindst 1,5 time efter opvågning, uden forudgående stress og efter stabil nattesøvn. Se afsnit om udredning af hyperprolaktinæmi.
Patienter med hyperprolaktinæmi uden oplagt fysiologisk årsag skal henvises til endokrinologisk udredning.
Serum prolaktinbestemmelse afgives i μg/L eller mU/L. Omregningsfaktor fra μg til mU er 21.2, ved anvendelse af WHO Internationale Standard (IS) (IS 84/500).1
Prolaktinom
Defineres som et prolaktinproducerende hypofyseadenom og inddeles på baggrund af MR i:
- Mikroadenom: < 1 cm i diameter
- Makroadenom: ≥ 1 cm i diameter
Hvad omfatter denne NBV
Udredning og behandling af hyperprolaktinæmi og prolaktinomer
Hvad omfatter denne NBV ikke
Udredning og behandling af øvrige hypofysesygdomme
Diagnosekoder
- E.22.1 Hyperprolaktinæmi
- D.35.2 Neoplasma benignum glandulae pituitariae, inklusiv prolaktinom
Epidemiologi
Hyperprolaktinæmi er den hyppigste hypofyserelaterede hormonforstyrrelse, ligesom et prolaktinomer er den hyppigste hypofysetumor, men afhænger af definition. Eksakte mål for incidens og prævalens er dog vanskelige at opnå eftersom patienterne diagnosticeres og behandles af forskellige specialer fra såvel primær som sekundærsektor.2
- Hyperprolaktinæmi
I et internationalt studie, baseret på forbrug af dopamin agonister angives den samlede incidens af hyperprolaktinæmi til 50 pr. 1.000.000 personår, med et maksimum hos kvinder i aldersgruppen 25-34 år på 240 pr. 1.000.000 personår.2 I et nyligt landsdækkende dansk studie baseret på Landspatientregisteret (LPR) estimeres en incidens på cirka 25 pr. 1.000.000 personår. Det lavere danske mål afspejler med stor sandsynlighed at en stor del af den samlede patientpopulation behandles i primærsektoren, som ikke registreres i LPR. Prævalensmål er tilsvarende usikre og afhængige af køn og alder, men er rapporteret til mellem 100-940 pr. 1.000.000 personår.3
- Prolaktinomer
Prævalensen af klinisk betydende prolaktinomer angives til ca. 400 pr. 1.000.000 i et mindre engelsk materiale. Heraf var 81 % mikroprolaktinomer og kvinder udgjorde 89 %.2 I perioden 2000-2005 blev der til en dansk universitetsafdeling med et optageområde på godt 1.000.000 mennesker årligt diagnosticeret 18 patienter med prolaktinom (87% kvinder og 65% mikroprolaktinomer) (upublicerede data).
Et gigant prolaktinom (største diameter > 4 cm) diagnosticeres næsten udelukkende hos mænd og postmenopausale kvinder, hvor symptomerne ofte vil være påvirket synsfunktion eller udtalt hypofyseinsufficiens.
- Akromegali med prolaktin co-sekretion
Hyperprolaktinæmi optræder hos ca. 15 % af patienter med akromegali på baggrund af co-sekretion af prolaktin fra adenomet.
Ætiologi
Årsager til hyperprolaktinæmi kan inddeles i hypofyserelaterede og ikke- hypofyserelatedede tilstande. Non-prolaktinproducerende hypofyseadenomer og kraniofaryngeomer medfører ofte moderat hyperprolaktinæmi, grundet stilktryk og dermed reduceret dopaminhæmning af prolaktinsekretionen. Psykofarmaka, (oftest dopaminreceptorantagonister) inducerer moderat hyperprolaktinæmi hos 40-90% ved at blokere den hypothalamiske dopaminhæmning af prolaktinsekretion. Primær hypothyreose kan i nogle tilfælde give anledning til let til moderat hyperprolaktinæmi, med baggrund i stimulation via TRH.4
Stilktryk og hypofysenær patologi kan være årsag til både let forhøjet og højt niveau af prolaktin. Prolaktinniveauer op til x 5 øvre normalgrænse kan være forårsaget af multiple årsager, mens niveuaer > x 5, med større sandsynlighed skyldes prolaktinomer (se figur 1).
Ikke hypofyserelaterede
| Fysiologisk | Medikamentel | Andre sygdomme |
|
|
|
Hypofyserelaterede
| Hypofyse adenomer: |
|
Andre hypofyse eller intrakranielle årsager til hyperprolaktinæmi kan ses i NBV om hypofyseinsufficiens.
Symptomer og kliniske fund
De væsentligste symptomer er relateret til at hyperprolaktinæmi medfører hypogonadotrop hypogonadisme hos begge køn, ved at hæmme GnRH-sekretionen. Prolaktinomer kan give anledning til symptomer grundet hypofysære strukturelle forandringer.
| Hormonelle | Masseeffekt symptomer ved makroadenomer | Senfølger |
|
| Osteopeni/ Osteoporose |
Udredning af hyperprolaktinæmi
Forhøjet S- prolaktin bør verificeres ved minimum 2 målinger.
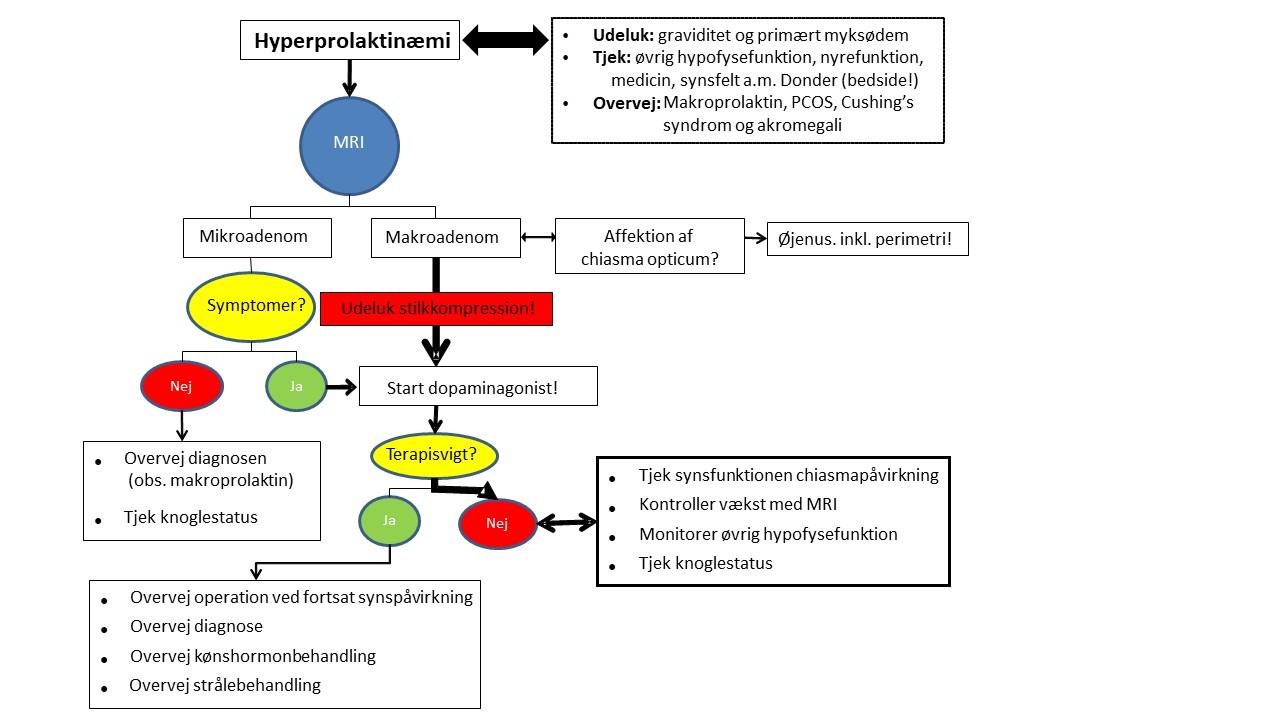
Forkortelser: OC: occulær; DA: dopamin agonist, OP: operation
Anamnese
Årsager som graviditet, primær hypothyreose, medicinindtag, og nyreinsufficens bør overvejes. Symptomer associeret med hyperprolaktinæmi bør vurderes.
Mistanke om medicin (psykofarmaka)- induceret hyperprolaktinæmi
72 timers medicin pause overvejes efter samråd med psykiater, med gentagelse af s-prolaktin måling. Er det ikke muligt at pausere med psykofarmaka, bør patienten udredes efter vanlige retningslinjer.
Supplerende laboratorieanalyser:
FSH, LH, østradiol/total testosteron, IGF-1, TSH, frit eller total T4, frit eller total T3, (mål for thyroxinbindende globulin), elektrolytter, s-kreatinin, basal kortisol, IGF-1, synacthentest bør udføres ved påvist makroadenom eller klinisk mistanke om binyrebarkinsuffciens.
Prolaktinom er sandsynlig diagnose ved:
Serum prolaktin over 5-10 gange øvre grænseværdi. Generelt findes der positiv association mellem s-prolaktin koncentration og prolaktinomstørrelse.
MR-scanning af hypofysen med gadolinium kontrast
Udføres hos patienter med verificeret hyperprolaktinæmi
Øjenundersøgelse inklusiv perimetri
Gennemføres ved mistanke om synspåvirkning og eller påvist makroadenom med affektion af chiasma opticum eller nervus opticus.
BMD-måling ved DXA-scanning
Anbefales ved mistanke om længerevarende hypogonadisme ( > 1 år).
Screening for MEN1, 4 og AIP:
Ved fund af prolaktinom anbefales måling af p-calcium og PTH for at udelukke primær hyperparathyreoidisme. Ved to endokrine tumorer hos samme patient må MEN1 mistænkes (link til NBV for MEN I og II). Ved diagnosticeret prolaktinom før 30-års alderen kan genetisk screening overvejes (AIP, MEN I og MEN 4)
Faldgruber ved diagnostik af hyperprolaktinæmi
Falsk forhøjet p-prolaktin
Makroprolaktin skal overvejes hos asymptomatiske patienter, og udredes ved polyetylenglykol (PEG) fældning. Makroprolaktin udgøres af højmolekylære komplekser af prolaktin med lille eller ingen biologisk aktivitet, der medfører falsk forhøjet s-prolaktin. Prævalensen af makroprolaktin er ukendt men nok 1-5%, dog temmelig afhængig af population og den anvendte analysemetode. Vurdering af koncentrationen af prolaktin monomer opnås ved at måle efter PEG fældning og enten rapportere genfinding eller den målte værdi med tilhørende nyt reference interval. A driftsmæssige hensyn har flere laboratorier indført en procedure, hvor alle prøver med forhøjet prolaktin enten screenes med PEG-fældning eller analyseres med et immunassay, der er meget lidt følsomt for makroprolaktin. Bruges den sidstnævnte metode er der ved forhøjede værdier dog stadig en meget lille risiko for, at der kan være tal om makroprolaktin. Hvis der er fundet makroprolaktin bør dette anføres, se afsnit om analysenavne.
Falsk for lav s-prolaktin
Ved svært forhøjede s-prolaktin koncentrationer, oftest ved makroadenomer, kan der i sjældne tilfælde opstå en såkaldt ‘hook-effekt’ grundet store mængder antigen førende til måling af falsk for lave værdier. Dette afhænger dog af laboratoriets prolaktin analyseprincip. Der kan foretages 1:100 fortynding for at udelukke mistanken.
Analysenavne for forskellige typer prolaktinanalyser
For at mindske misforståelser og for tydeligt at angive, hvad der måles, anbefaler vi følgende nomenklatur:
Prolaktin: Bruges til de assay som måler summen af prolaktin og makroprolaktin
Prolaktin(monomer): Bruges efter PEG fældning eller ved immunkemisk assay der specifikt måler monomer
Prolaktin, makroform: Bruges for at angive tilstedeværelsen af makroprolaktin
Der findes også analysekoder for prolaktin taget efter stimulation/inhibition, men disse gennemgås ikke her.
Behandling
Formålet med behandlingen er todelt:
- Normalisering af s-prolaktinkoncentration og af gonadefunktion, samt ophævelse af galaktorré
- Tumorskrumpning
Dopamin-agonister har været anvendt i behandlingen af hyperprolaktinæmi i mere end 40 år og har bestået tidens test som en god og effektiv primær behandling. Dopamin agonist er primær behandling uanset ætiologi og medfører reduktion af såvel hyperprolaktinæmi (hos 80-90%) som tumorstørrelse hos majoriteten af patienter. Valg af anden behandling ved terapisvigt eller intolerable bivirkninger af dopamin agonist afhænger af grundmorbus.
I Danmark er tre dopamin agonist præparater til rådighed: cabergolin (Dostinex eller Cabaser), bromokriptin (Parlodel) og quiangolid (Norporlac). Cabergolin anses generelt for at være førstevalgspræparat, idet det er mest effektivt og forbundet med færrest bivirkninger.4
Mistanke om cabergolin induceret klapfibrose stammer primært fra kliniske epidemiologiske data hidrørende fra patienter med parkinsons sygdom (mean akkumuleret dosis 4000 mg). Der syntes at være en dosis-respons sammenhæng, således at risikoen stiger ved høje akkumulerede doser. Den nedre grænse for cabergolin induceret klapsygdom hos parkinson patienter er angivet til en akkumuleret dosis på 720 mg.
Hos patienter med hyperprolaktinæmi findes risikoen for klinisk betydende klapsygdom at være yderst beskeden, hvorfor der ikke anbefales årlig ekkokardiografi til ikke risiko patienter og ved brug af typiske cabergolin-doser (≤ 2 mg/uge).5
Tilstedeværelse af kendt eller nyopstået klinisk betydende hjerteklaplidelse er en kontraindikation til cabergolin behandling.
Kontrol
- Ved start af behandling overvejes henvisning til ekkokardiografi.
- Ved lavdosis behandling (≤ 2 mg/uge) bestemmes ekkokardiografisk kontrol individuelt, og henvises ved hjertemislyd eller mistanke om hjerteinsufficiens, dog minimum hvert 5. år.
- Ved fortsat behandling efter fyldt 50 år kan ekkokardiografi overvejes hvert andet år.
- Ved behandling med doser > 2 mg /uge kan ekkokardiografi årligt overvejes
Seponering af cabergolin bør ske ved
- Påvist moderat svær (klinisk betydende) klapsygdom og/eller
- Moderat pulmonal hypertension.
Ved let insufficiens og/eller let pulmonal hypertension må videre behandling bero på en individuel vurdering evt. efter konference med kardiolog.
Associationen mellem cabergolin og klapsygdom er formentlig en klasseeffekt hos ergot deriverede dopaminagonister. Bromocriptin hører også til denne klasse af præparater, men er ikke undersøgt i samme grad som carbergolin i forhold til risiko for klapsygdom. Et dansk registerstudie tyder ikke på, at Bromocriptin er associeret til øget forekomst af klapsygdom.6
Quinagolid er en non-ergot deriveret dopaminagonist og er ikke associeret til klapsygdom hvorfor dette præparat kan overvejes hos patienter med klapsygdom. Kan ikke anvendes ved graviditet eller ved ønske om graviditet.
Medikamentelt udløst hyperprolaktinæmi
Mistænkes medicin at være årsag til hyperprolaktinæmien må pågældende præparat forsøges seponeret, i samarbejde med ordinerende læge, i passende tidsrum, hvorefter vurdering af prolaktiniveauet må gentages. Kan dette ikke lade sig gøre, eller forbliver prolaktinniveauet forhøjet trods seponering af udløsende medicin, må der foretages regelret udredning med bl.a. MR af hypofysen.
Ved intolerable symptomer af hyperprolaktinæmien (fx kraftig galaktorré) anbefales det at man afvejer indikationen for den medicinske behandling som forårsager hyperprolaktinæmi (typisk psykofarmaka) såvel som for dopamin agonist, der kan udløse forværring af underliggende psykiatrisk tilstand. Testosteron eller østrogen substitution bør overvejes som alternativ til dopamin agonist ved behandlingskrævende hypogonadisme eller osteoporose.
Idiopatisk hyperprolaktinæmi
Ved idiopatisk hyperprolaktinæmi forstås forhøjet prolaktin uden nogen oplagt årsag. Det antages at skyldes mikroadenomer, som ikke er synlig på MR-scanning. I asymptomatiske tilfælde, hvor knogletætheden er normal, er der ingen behandlingsindikation. Ved symptomer og behandlingsbehov gøres som ved mikroprolaktinom. Asymptomatiske patienter med stabilt eller faldende prolaktin kan afsluttes efter 12-18 mdr. ved prolaktinniveauer under 2 x øvre referencegrænse. Patienter der afsluttes skal informeres om at henvende sig til egen læge ved symptomatisk hyperprolaktinæmi. Kvinder i fertilitestbehandling med idiopatisk og asymptomatisk hyperprolaktinemi er ofte på henvisningstidspunktet opstartet i carbergolinbehandling. Der er imidlertid ikke evidens for, at patienter med idiopatisk hyperprolaktinæmi og regelmæssig cyklus har øget chance for at opnå graviditet ved behandling med dopaminagonister.
- Præmenopausale kvinder
Cabergoliner oftest førstevalg, dosering 0,5 – 1 mg/uge fordelt på 1 -2 doser. Ved manglende effekt forsøges med bromocriptine.
Der kan foretages gradvis dosisøgning med 1-3 måneders interval ved utilstrækkelig effekt.
Alternativt kan quinagolide ”startpakke” med optitrering til vedligeholdelsesdosis 75 eller 150 µg dgl anvendes.
Ved et lille mikroaprolaktinom uden subjektive gener og fravær af graviditetsønske kan P-pillebehandling overvejes som alternativ med henblik på genetablering af menstruations cyklus. - Postmenopausale kvinder samt asymptomatiske mænd:
Observation uden behandling kan overvejes ved mikroprolaktinom eller normal sella og samtidig fravær af generende symptomer. Ved behandlingsindikation er dopamin agonist førstevalg, mens androgensubstitution til mænd kan overvejes i tilfælde af bivirkninger.
Makroprolaktinomer med chiasmaaffektion
Dopamin agonist behandling er førstevalg og ikke sjældent indtræffer den tumorskrumpende effekt momentant (timer til få dage), men virkningen kan indtræffe med en latenstid på op til et år.
Cabergolin, dosering 0,5 – 1 mg x 2-3 ugentligt. Dosisøgning oftest 0,5 mg ugentlig med 1 måneds interval.
Ved giant prolaktinom og (sub-)akut truet syn, er vedligeholdelsesdosering op til 1-2 mg x 1 dagligt.
Quinagolid kan øges i trin af 75 µg (døgndosis) med 1-3 måneders interval.
Tæt kontrol af synsfunktionen under medikamentel behandling er vigtig, og kirurgisk dekompression skal overvejes ved manglende behandlingseffekt og/eller ved progredierede synsfunktionspåvirkning.
En sjælden men vigtigt komplikation til dopamin agonist behandling ved store makroprolaktinomer er CSF lækage grundet hurtigt indsættende tumorskrumpning.
Bivirkninger til dopaminagonist
- Gastrointestinale (kvalme og dyspepsi). Det anbefales at medicinen indtages sammen med et
- let måltid og gerne ved sengetid.
- Svimmelhed
- Hovedpine
- Psykoselignende symptomer eller depression.
Ved bivirkninger til cabergolin behandling, kan skift til bromokriptin- eller quinagolid forsøges. Alternativt vil substitution med testosteron/østrogen være indiceret hos kvinder i fertil alder og hos mænd med symptomatisk hypogonadisme. Der er indikation for behandling med gonadotropiner ved fertilitetsønske.
Skift af medicinsk behandling
Er der uacceptable bivirkninger til behandling med carbergolin skiftes til andet præparat. Det anbefales at starte med laveste dosis af hensyn til identifikation af nye bivirkninger. Skiftes præparat grundet manglende effekt på prolaktinniveau eller tumorstørrelse, kan man starte på 2. præparat ved lidt højere dosis, f.eks. cabergolin 0,5 mg x 2 ugentligt eller bromocriptin 5 mg x 2 dgl.
Foretages ved makroprolaktinomer med suprasellær udbredning og behandlingsresistens under maksimal tolerabel dosis cabergolin, (og evt. traktion i chiasma) med henblik på at opnå dekompression. I tilfælde af intrasellære prolaktinomer kan kurativ adenomektomi overvejes i særlige tilfælde, hvor patienten ikke tåler eller ønsker dopamin agonist behandling.
Strålebehandling af makroprolaktinomer
Ved resistens eller svære bivirkninger til dopamin agonist behandling, og i tilfælde hvor tumorkontrol ikke er mulig ved kirurgi. Typisk vil det dreje sig om tumorer som påvirker synsfunktionen og/eller viser tegn på progredierende vækst. I meget sjældne tilfælde udviser store makroprolaktinomer et malignt vækstmønster, hvilket kan nødvendiggøre cytostatisk behandling med eksempelvis temozolomid i nøje samråd med onkologer.
Restadenom efter ikke-radikal operation for makroprolaktinom.
Behandlingsvalget står mellem observation alene, medikamentel behandling, fornyet operation eller strålebehandling, og valget vil ofte afhænge af bl.a. effekt af tidligere forsøgt behandling samt restadenomets størrelse og anatomiske lokalisation.
Medicinsk kontrol under behandling
Idiopatisk hyperprolaktinæmi/mikroprolaktinomer
Kontrol af s-prolaktin efter 1 måned med henblik på dosisjustering.
Initialt klinisk kontrol og måling af s-prolaktin hver 3 måned, herefter hver 6-12 måned. Det bør tilstræbes at anvende lavest mulig dosering, der normaliserer s-prolaktin.
Makroprolaktinomer
Klinisk kontrol og måling af s-prolaktin efter 2-4 uger med henblik på dosisjustering.
Initialt klinisk kontrol og s-prolaktin cirka hver 4 uge, herefter hver 3-6 måned.
Øjenundersøgelse inklusiv perimetri afhængigt af relation til chiasma opticum og synspåvirkning ved behandlingsstart.
MR-skanning af hypofysen
Idiopatisk hyperprolaktinæmi
Ikke indikation for kontrolscanning af hypofysen
Mikroprolaktinomer
Det anbefales at der gennemføres én kontrolscanning efter 6-12 måneder.
Supplerende scanning er herefter kun indiceret ved manglende effekt af behandling.
Makroprolaktinomer
Det anbefales at der gennemføres kontrolscanning efter 3-6 måneder.
Herefter er indikationen for kontrolscanning afhængig af s-prolaktin, tumoranatomi, relation til chiasma og synspåvirkning. Ved hurtig reduktion af tumorstørrelse kan liqour rhinnorhea forekomme.
Behandlingsvarighed og seponeringsforsøg
Varigheden af dopamin agonist behandling er generelt omdiskuteret, og risiko for recidiv efter forsøgsvis pausering afhænger af ætiologi. Risikoen for recidiv varierer meget, men fuld regression af tumor samt lavt prolaktinniveau forud for seponering taler for seponeringsforsøg.7Der er ikke beskrevet tumorvækst blandt patienter med recidiv af hyperprolaktinæmi, men omkring 30 % udvikler hypogonadisme.8
Mikroadenomer
Seponeringsforsøg ved normaliseret s-prolaktin og MR-scanning er uden tegn til resttumor. Recidivrisiko er rapporteret til ca. 30 % i løbet af 2 års opfølgning.
Idiopatisk hyperprolaktinæmi
Seponeringsforsøg kan overvejes, hvis s-prolaktin er normaliseret.
Makroprolaktinomer
Behandlingen er principielt livslang, og seponeringsforsøg er kun aktuelt hos en mindre del af patienterne. Erfaringsmæssigt medfører pause med dopamin agonist stor risiko for recidiv. Pauseringsforsøg bør derfor altid foregå i en tæt dialog med patienten.
Opfølgning efter seponeringsforsøg:
Målinger af s-prolaktin hver 3. måned det første år, herefter årlige måling.
Kontrol MR-scanning hvis s-prolaktin stiger over øvre grænseværdi.7
Hyperprolaktinæmi, prolaktinomer og graviditet
Hyperprolaktinæmi diagnosticeres meget ofte hos yngre kvinder med menstruationsforstyrrelser og et samtidigt uhonoreret fertilitetsønske.
Medicinsk behandling
Behandling med dopaminagonister er sædvanligvis meget effektiv hvad angår fertilitet. Førstevalg ved graviditetsønske er carbergolin og sekundært bromocriptin.9 Der er ikke god evidens for, at patienter med hyperprolaktinæmi og regelmæssig menstruation har øget chance for graviditet ved behandling med dopaminagonister. I praksis er der dog mange der forsøger med dette grundet lav forekomst af bivirkninger ved behandlingen.
Quinagolid anbefales ikke ved graviditetsønske.
Dopamin agonist behandling er aktuelt ikke under mistanke for at medføre teratogene effekter eller andre skader i forbindelse med graviditet og fødsel, men det anbefales generelt at dopamin agonist behandling pauseres straks graviditeten påvises.
Generelt
Det er vigtigt at fastslå om det drejer sig om et makroprolaktinom med eventuel massepåvirkning, idet det i så fald er nødvendigt at sikre god kontrol af tumor og substitution af eventuel ledsagende hypofyseinsufficiens (sekundær binyrebarkinsufficiens og central hypothyroidisme) inden et graviditetsforsøg.
Mikroprolaktinomer
I de fleste tilfælde vil microprolactinomer ikke byde på problemer under graviditeten. Der er således ikke behov for rutinemæssig kontrol af patienter med normal hypofysefunktion og små intrasellære prolaktinomer under graviditeten.Omkring 2-3% af patienter med mikroprolaktinomer vil udvikle klinisk betydende vækst under graviditeten, hvorfor større mikroprolaktinomer (≥ 6 mm) eller prolaktinomer med ekstrasellær placering eller tæt kontakt til nervus opticus skal følges tættere.4
Makroprolaktinomer
De meget få patienter med makroprolaktinom skal følges tæt under gravidteten og post partum på en højt specialiseret afdeling med hensyn til synsfunktion og øvrig hypofysefunktion og patienten oplyses om risikoen for pituitær apopleksi.
MR uden gadolinium kontrast og genoptagelse af dopamin agonist behandling kan komme på tale, ved mistanke om tumorvækst specielt ved synspåvirkning, ligesom kirurgisk dekompression kan overvejes.
Amning er sædvanligvis muligt under fortsat pausering med dopamin agonist. Efter ophørt amning skal serum prolaktin niveauet kontrolleres i forbindelse med en klinisk kontrol, hvor der samtidig tages stilling til genoptagelse af dopamin agonist behandling.
Det er velbeskrevet at hyperprolaktinæmien normaliseres post partum hos en lille gruppe af patienter med idiopatisk hyperprolaktinæmi eller mikroprolaktinomer.
Referenceliste
- (1) Casanueva, F.F., Molitch, M.E., Schlechte, J.A., Abs, R., Bonert, V., Bronstein, M.D., et al. (2006)
Guidelines of the Pituitary Society for the diagnosis and management of prolactinomas.
Clin Endocrinol (Oxf) 65, (2),pp. 265-273. - (2) Steffensen, C., Maegbaek, M.L., Laurberg, P., Andersen, M., Kistorp, C.M., Norrelund, H., et al. (2012)
Heart valve disease among patients with hyperprolactinemia: a nationwide population-based cohort study.
J Clin Endocrinol Metab 97, (5),pp. 1629-1634. - (3) Kars, M., Souverein, P.C., Herings, R.M., Romijn, J.A., Vandenbroucke, J.P., de, B.A., et al. (2009)
Estimated age- and sex-specific incidence and prevalence of dopamine agonist-treated hyperprolactinemia.
J Clin Endocrinol Metab 94, (8),pp. 2729-2734. - (4) Fernandez, A., Karavitaki, N., Wass, J.A. (2010)
Prevalence of pituitary adenomas: a community-based, cross-sectional study in Banbury (Oxfordshire, UK).
Clin Endocrinol (Oxf) 72, (3),pp. 377-382. - (5) Melmed, S., Casanueva, F.F., Hoffman, A.R., Kleinberg, D.L., Montori, V.M., Schlechte, J.A., et al. (2011)
Diagnosis and treatment of hyperprolactinemia: an Endocrine Society clinical practice guideline.
J Clin Endocrinol Metab 96, (2),pp. 273-288. - (6) Schade, R., Andersohn, F., Suissa, S., Haverkamp, W., Garbe, E. (2007)
Dopamine agonists and the risk of cardiac-valve regurgitation.
N Engl J Med 356, (1),pp. 29-38. - (7) Dekkers, O.M., Lagro, J., Burman, P., Jorgensen, J.O., Romijn, J.A., Pereira, A.M. (2010)
Recurrence of hyperprolactinemia after withdrawal of dopamine agonists: systematic review and meta-analysis.
J Clin Endocrinol Metab 95, (1),pp. 43-51. - (8) Kharlip, J., Salvatori, R., Yenokyan, G., Wand, G.S. (2009)
Recurrence of hyperprolactinemia after withdrawal of long-term cabergoline therapy.
J Clin Endocrinol Metab 94, (7),pp. 2428-2436.
Tovholder
Sidst revideret: 2022
Næste revision: 2025
Øvrige forfattere
Simone Sneppen
Caroline Kistorp
Marianne Skovsager Andersen
Eigil Husted Nielsen
Julie Abildgaard
Mai Christensen Arlien-Søborg
