Definition
”Diabetisk fodsygdom” omfatter diabetes-relaterede ændringer i fodens nerveforsyning (som følge af perifer polyneuropati) og/eller blodomløb (arteriel insufficiens). Forandringerne kan være ledsaget af fejlstillinger, nedsat ledbevægelighed, ændret gangfunktion, ændring i hud og dannelse af hård hud, sår, infektion og gangræn samt Charcot neuroartropati (Charcot-fod). Et diabetisk fodsår er en huddefekt på foden hos en person med diabetes og omfatter således ikke et malleol- eller skinnebenssår(1).
Hvad omfatter denne NBV
Forandringer og komplikationer i foden hos personer med diabetes (diabetiske fodsår og akut Charcot-fod).
Hvad omfatter denne NBV ikke
Smertefuld neuropati (Se NBV for diabetisk polyneuropati), crussår og specifik smertebehandling.
Diagnosekoder (ICD)
Det er vigtigt at anvende ICD-10 koderne til korrekt og ensartet registrering af de diabetiske fodsygdomme. Hermed bliver de indberettet til Landspatientregistret og vil kunne bruges til forskning og kvalitetssikringsarbejde. Patienter med diabetiske fodsår skal kodes med én ICD-10 kode for både ”diabetes-diagnose” (statisk) samt ”sår-diagnose” (dynamisk).
Statiske koder omfatter ”Diabetes med fodsår” (E10.5B, E11.5B, E12.5B, E13.5B, E14.5B) og ”Diabetes med multiple komplikationer” (E10.7, E11.7, E12.7, E13.7, E14.7).
Sårdiagnoserne skal bruges dynamisk. Det vil sige, at fodsåret registreres når det konstateres og lukkes når det er helet.
Sårdiagnoser (A eller B):
- Neuropatisk sår: L97.9A (Gode fodpulse, tåtryk > 70mmHg samt tegn til neuropati*)
- Neuroiskæmisk sår: L97.9C (Tåtryk mellem 40 og 70 mmHg samt tegn til neuropati*)
- Iskæmisk sår: L97.9E (Tåtryk < 40mmHg med eller uden tegn til neuropati*)
- Traumatisk sår: L97.9 (Gode fodpulse, tåtryk > 70mmHg samt ingen tegn til neuropati*)
- Charcot–fod: Diabetisk artropati: M14.2 eller Neuropatisk artropati: M14.6.
- Nedgroet negl: DL60.0
(* Vibrationssans >25V eller monofilament, hvor patienten mærker mindre end 2 ud af 3 berøringer)
Da der samtidigt kan være flere fodsår anbefales det at bruge tillægskoderne nedenfor til identifikation af det enkelte sår. På den måde kan det enkelte sår lukkes, når det er helet.
Tillægskoder til fodsår:
- Recidiv (såret recidiverer på samme lokalisation): ZDW51F
- Højresidig: TUL1
- Venstresidig: TUL2
- Laterale malleol: TUL9A
- Mediale malleol: TUL9B
- Hæl: T001267
- Fodryg: T001270
- Fodsål: T001271
- Tå: T001272
- Ankel: T001266
Note: Hvis der er registreret en sårkode på højre 3. tå og der foretages en partiel amputation kan der være tvivl om hvordan dette skal kodes. Denne vejledning anbefaler, at sårkoden bibeholdes indtil amputationsåret er helet. Til gengæld tilføjes en kode for erhvervet mangel af tå (se nedenfor)
Om sårdiagnosekoden skal være en A eller en B diagnose afhænger af, om såret er den primære grund til at personen med diabetes er det pågældende sted. I et sårcenter vil det være naturligt at sårdiagnosekoden er primær (A) diagnose, mens diabeteskoden er sekundær (B). I et diabetesambulatorium er det naturligt, at diabeteskoden er primær, mens sårkoden er sekundær.
Andre tillægsdiagnoser:
- Erhvervet mangel af fod og ankel: Z89.4 (gælder også tå-amputationer). (Der kan evt. anvendes tillægskoder for at præcisere, hvilket omfang der er tale om.)
- Erhvervet mangel af underekstremitet under knæet: Z89.5
- Erhvervet mangel af underekstremitet ovenfor knæet: Z89.6
Forekomst
Diabetiske fodsår forekommer ved alle former for diabetes, dog hyppigst hos personer med type 2 diabetes, som kan have diabetiske senkomplikationer allerede på diagnosetidspunktet, samt hos personer med længerevarende type 1 diabetes.
- 320.000 danskere har diabetes(2)
- 22.000 har diabetisk fodsår(3)
- 3.000 nye diabetiske fodsår hvert år (behandlet i hospitalsregi/diabetescentre)(3)
- Incidensen af fodsår er 1% per år ved type 1 diabetes, 2-3% per år ved type 2 diabetes(4;5)
- 15-25 % af alle personer med diabetes vil udvikle et fodsår(1;6)
- Fodsårsproblemer rammer oftere mænd end kvinder og primært den ældre befolkning(1)
Diabetiske fodproblemer er den hyppigste årsag til ikke-traumatiske amputationer(7), og ca. 85% af de amputationer, der foretages hos personer med diabetes er forudgået af et fodsår(8).
- 4.000 personer i Danmark har gennemgået en amputation som følge af diabetisk fodsår(3)
- Antallet af major amputationer har indtil 2011 været aftagende(9;10).
- Femårs-mortaliteten efter en amputation er 50-68% hos +65 årige personer afhængig af amputationsniveau og tilstedeværelse af neuropati/iskæmi(11)
Prognose
- 50-70 % vil få et nyt sår inden for en femårig periode(1;12;13). Risikofaktorer for recidiv er bl.a. neuropati, perifer arteriel insufficiens, mandligt køn, rygning samt dårlig glykæmisk kontrol(14;15).
Ætiologi
Patogenesen i udviklingen af et diabetisk fodsår er multifaktoriel og har baggrund i perifer neuropati, arteriel insufficiens samt hyppig tilstedeværelse af nedsat bevægelighed i led samt foddeformiteter/fejlstillinger.
Personen, som er i risiko for fodsår identificeres ved tilstedeværelse af:
| · Neuropati · Iskæmi · Aktivt fodsår · Aktiv Charcot-fod · Fejlstillinger/foddeformiteter · Callositeter/clavi · Negleforandringer · Ødemer · Nefropati · Iskæmisk hjertesygdom | · Nedsat syn · Nedsat fysisk formåen · Psyko-sociale problemer · Negligerende adfærd · Mandligt køn · Alder · Tidligere fodsår · Tidligere Charcot-fod · Tidligere amputation |
Diabetisk neuropati:
Den sensoriske neuropati (nedsat perception af smerte, tryk, varme, kulde, vibration) medfører, at patienten ikke kan mærke begyndende tryksår, gnavsår eller fremmedlegemer. Denne “Loss Of Protection Sensation (LOPS)” er én af de afgørende faktorer bag udviklingen af det diabetiske fodsår og kan findes hos ca. 80% af fodsårspatienterne(16). Den motoriske neuropati medfører muskelatrofi og gradvis tiltagende muskel- og led-dysfunktion. Dette kan medføre udviklingen af progredierende foddeformiteter med knogleprominenser og stive led (f.eks. hammertæer og klotæer). Disse anatomiske ændringer medfører et ændret belastningsmønster, hvilket øger risikoen for at udvikle hård hud (callus) og tryksår. Den autonome neuropati medfører bl.a. en nedsat svedproduktion, hvilket disponerer til en mere skrøbelig, tør og skællende hud, som udgør en nedsat barriere for mikroorganismer. Den tørre hud rammes også af fissurer, som kan være indgangsport for infektioner. Bløddels- eller knogleinfektion er en almindelig og alvorlig komplikation til et diabetisk fodsår.
Arteriel insufficiens:
Hos personer med diabetes ses åreforkalkning hyppigere og mere perifert lokaliseret. Op mod 50% af patienterne med diabetiske fodsår vil have underliggende “peripheral artery disease (PAD)“(16;17), men vil ofte være udiagnosticerede, da sensorisk neuropati kan sløre de kliniske symptomer på både claudicatio intermittens samt iskæmiske hvilesmerter. Kendt iskæmisk hjertesygdom øger sandsynligheden for perifer arteriel insufficiens.
Charcotfod
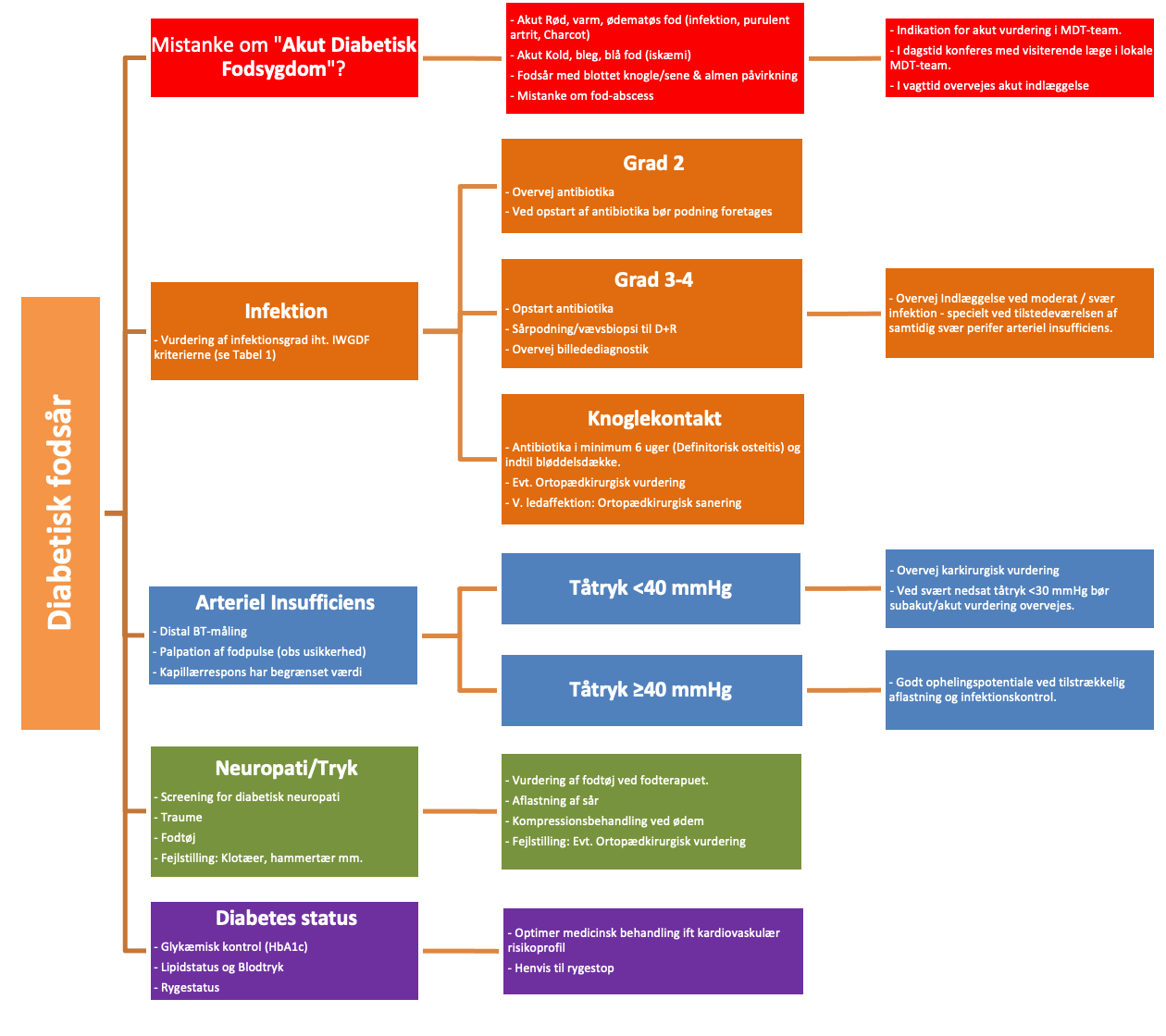
Flowchart for diabetisk fodsår:
Symptomer og kliniske fund
Mistanke om ”Akut Diabetisk Fodsygdom”?
Forsinket diagnose og/eller behandling af akut diabetisk fodsygdom kan medføre øget risiko for amputation og forværring i patientens sundhedstilstand. For at undgå dette er det vigtigt at kende alarm-signalerne på ”akut diabetisk fodsygdom”: Akut rød/varm/ødematøs fod (obs. infektion, obs. purulent artrit, obs. akut Charcot-fod), akut kold, bleg, blå fod (obs. kritisk iskæmi), klinisk mistanke om fod-absces (akut kirurgi-krævende infektion) eller diabetisk fodsår og samtidig påvirket almen tilstand og/eller feber (infektion).
Ved akut diabetisk fodsygdom (“Acute Diabetic Foot Attack”) bør patienten tilses af behandlere, som fagligt er vant til at håndtere patienter med diabetisk fodsygdom, se visitationsafsnit. Meget gerne efter konference med vagthavende læge i det lokale MDT-team.
Vurdering af infektion i fodsår:
Almindeligvis er feber, rødme, varme, hævelse eller ømhed tegn på infektion. Hos en person med fremskreden diabetes kan det normale inflammatoriske respons inklusive feber mangle. Et sår kan være inficeret på trods af vage eller fraværende kliniske infektionstegn. Uforklaret eller pludseligt stigende blodsukker-værdier kan være et tegn på infektion.
Andre tegn på infektion kan være purulent eller ikke-purulent sekretion, lugt, knoglekontakt (ved sondering med metalsonde) eller misfarvning af såret. Infektion i forbindelse med diabetiske fodsår kan spredes til bløddele (langs sener og muskelskeder, abscesser) og/eller knoglevæv (osteomyelitis eller osteitis).
Da diagnostik af infektion er vanskelig, bør flere af følgende elementer indgå:
- Kliniske infektionstegn (rødme, hævelse, ømhed, varme og pussekretion).
- Vurdering af infektionsgrad (anvend evt. IWGDF-kriterierne i tabel 1)
- Sårets dybde (ved sondering) og lokalisation (f.eks. knoglefremspring)
- Dyrkning + resistensbestemmelse (fra sårbiopsi efter debridement eller, hvis sårbiopsi ikke er mulig, da podning med Levine teknik efter afvaskning af såret med vand)(3;18)
- blodprøver (væsketal, leukocyt og differentialtælling, CRP)
Infektionsgrad kan vurderes efter IWGDF-kriterierne nedenfor (tabel 1)(19). Disse kan også medvirke som vejledning til valg af behandlingsstrategi. [LINK til afsnittet om ”Behandling af fodsår og Antibiotika”]
Tabel 1. IWGDF kriterier til vurdering af infektionsgrad i diabetiske fodsår(19).
| Klinisk klassifikation & definition af infektionsgrad | IWGDF klassifikation |
| Ikke inficeret: | |
| Ingen systemiske eller lokale symptomer eller tegn til infektion | 1 (ikke inficeret)
|
| Inficeret: Mindst to af nedenstående til stede: Og ikke anden årsag til inflammatorisk respons: traume, fraktur, urinsyregigt, akut Charcot-fod, DVT eller venøs stase. | |
| – Infektion, uden systemisk påvirkning (se nedenfor), involverende: • Kun huden eller subkutant væv (ikke dybere væv), og | 2 (mild infektion) |
| – Infektion uden systemisk påvirkning og involverende: • Kontakt til dybe vævsstrukturer (sene, muskel, led, og knogle), og/eller | 3 (moderat infektion) |
| – Hvilken som helst fodinfektion med systemisk påvirkning (≥ 2 SIRS-kriterier): • Temperatur >38ºC | 4 (svær infektion) |
Knogleinfektion:
- Positiv ”probe-to-bone”-test (knoglekontakt ved sondering) er definitorisk foreneligt med pågående knogleinfektion.
- Bør som udgangspunkt mistænkes ved alle inficerede, dybe fodsår.
- Ved et længerevarende og knoglenært sår, der ikke vil hele trods aflastning, bør underliggende osteitis udelukkes.
- ”Sausage toe”: Markant hævet, rød og varm tå. Bør give mistanke om underliggende osteitis.
- Ved betydelig sekretion fra et ledrelateret sår bør der mistænkes gennembrud til leddet; hvilket oftest kræver ortopædkirurgisk sanering (purulent artrit).
- Dybe, fistellignende interdigitale sår
Plantar absces:
- Bør overvejes ved rødme og hævelse (og evt. smerter) under foden
- Indlæggelseskrævende tilstand, der oftest kræver akut kirurgisk intervention. Ved klinisk mistanke rekvireres akut ortopædkirurgisk tilsyn. Der kan evt. suppleres med relevant billeddiagnostisk undersøgelse.
Billeddiagnostik:
Typisk anvendes konventionel røntgen og ultralyd.
- Røntgen er oftest førstevalg til at vurdere radiologiske tegn til osteit samt frakturer – har dog lavere sensitivit / specificitet end MRI ift. osteit-diagnostik. (Osteomyelitis: 61.9-4% sensitivitet; 78.3-81.5% specificitet)(20;21)
- Ultralyd er velegnet til at vurdere tilstedeværelsen af bløddelsansamlinger (abscesser) samt intraartikulære ansamlinger (med evt. samtidig diagnostisk punktur)
- MRI er ”gold standard” til vurdering af infektion (Ostemyelitis: 6-96.4% sensitivitet: 80.7-83.8% specificitet)(20;21). Anvendes dog oftest som supplement til røntgen i vurderingen af infektion i tvivlstilfælde.
- MRI er ”gold standard” til vurdering af akut Charcot-fod
- FDG-PET-CT er velegnet til vurdering af knogleinfektion, men er relativ strålingstung, og kan anvendes når MRI ikke kan benyttes (Ostemyelitis: 84.3-1% sensitivitet, 92.8% specificitet)(20;21).
- Knoglescintigrafi anvendes sjældent og har mange falsk positive fund.
- CT er ”gold standard” til bedst mulige visualisering af komplekse knogleforandringer. (Dual-energy CT er velegnet til visualisering af forandringer som følge artritis urica(22))
Vurdering af arteriel insufficiens:
Mistanke om iskæmi bør bekræftes ved distal blodtryksmåling (”gold standard”). Ankeltrykket hos en person med diabetes kan dog være falsk for højt grundet mediasklerose (definitorisk falsk forhøjet ved ABI-index > 1.30)(23); hvorfor tåtrykket må tildeles større diagnostisk værdi.
- Tåtryk ≥40 mmHg: god sandsynlighed for at opnå sårheling(24;25), såfremt såret aflastes tilstrækkeligt og der er infektionskontrol. (Se figur 1)
- Tåtryk 30-39 mmHg: nedsat sandsynlighed for sårheling og en betydelig amputationsrisiko. Der anbefales karkirurgisk vurdering (17). (Se figur 1)
- Tåtryk <30 mmHg: svært nedsat sandsynlighed for sårheling og en betydelig amputationsrisiko. Subakut / akut karkirurgisk vurdering bør overvejes afhængig af den kliniske situation (17). (Se figur 1)
Trykmålingerne kan evt. suppleres med en transkutan O2-måling (tcpO2). Ved tcpO2 <25mmHg er der ringe sandsynlighed for sårheling og en betydelig amputationsrisiko.
Klassiske symptomer som claudicatio intermittens og iskæmiske hvilesmerter mangler ofte hos personer med diabetes og perifer neuropati. Tegn på iskæmi kan være manglende puls i a. tibialis posterior (ATP) og a. dorsalis pedis (ADP) (10% har af anatomiske årsager ikke-detektérbar puls i ADP) samt nedsat kapillærrespons. Kapillærrespons kan ikke udelukke tilstedeværelsen af iskæmi og er et meget usikkert klinisk tegn. Ved tydelige palpable fodpulse er der lav risiko for svær iskæmi. Palpation af fodpulse er dog forbundet med en betydelig risiko for både falsk-negative og falsk-positive undersøgelser, selv ved undersøgelse af erfarne læger (26). Karkirurgisk vurdering bør endvidere altid overvejes, selv ved tåtryk >40mmHg, ved manglende klinisk respons eller forværring.
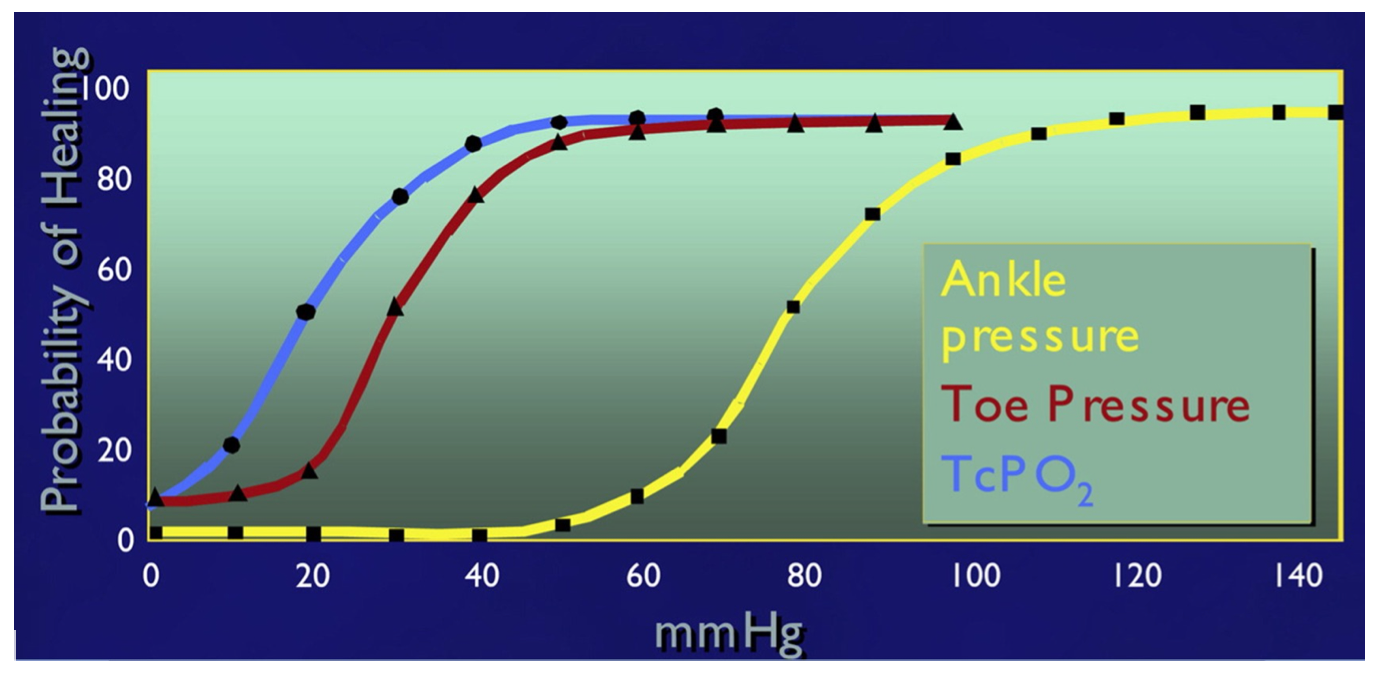
Figur 1. Perifert kredsløb og sandsynlighed for sårheling ved et diabetisk fodsår(24;25).
Screening / fodstatus:
Det anbefales, at alle personer med diabetes får foretaget en årlig fodstatus-undersøgelse (±3 måneder).
Denne fodstatus er standardiseret og omfatter som minimum følgende elementer:
- Diagnostik af perifer neuropati ved hjælp af biothesiometri (tærskel for vibrationssans, >25V forenelig med neuropati) og/eller 10 grams monofilament (mærker patienten mindre end 2 ud af 3 berøringer er det foreneligt med neuropati) (Se NBV for neuropati)
- Diagnostik af arteriel insufficiens: perifere pulse (ADP og ATP) samt beskrivelse af hud og behåring
- Beskrivelse af fejlstillinger, callositeter, tidligere sår, amputationer, ødemer m.m.
Fodstatus kan udføres af en fodterapeut, specialtrænet sygeplejerske eller en læge. Resultatet af fodstatus skal registreres og være tilgængeligt for alle, der er involveret i behandlingen. (OBS. Det er kun fodstatus ved den statsautoriserede fodterapeut med overenskomst, der kan give regionalt tilskud til behandling.)
Sårklassifikation:
Både patientens risikoprofil og en egentlig sårklassifikation er væsentlig for en differentieret terapeutisk tilgang. Stratificering og behandlingsplan standardiseres herved. Der findes mange scoringssystemer, som er udviklet til formålet. Det kan overvejes at anvende disse klassifikationssystemer til at supplere den kliniske vurdering og et klinisk foto.
IWGDF guidelines fra 2019 vedrørende klassifikation af diabetiske fodsår anbefaler SINBAD (Site, Ischemia, Neuropathy, Bacterial infection, Area, Depth) til kommunikation mellem sundhedsprofessionelle, IWGDF-kriterier til vurdering af infektionsgrad (se tabel 1) og WIfI (Wound, Ischemia, Infection) til vurdering af perfusion, amputationsrisiko samt den potentielle gevinst ved revaskularisering(25;27).
University of Texas Wound-klassifikationen og Wagner anbefales ikke længere.
SINBAD er et nyere scoringssystem, som tager højde flere faktorer ved fodsåret. Ved 3 point eller flere er der nedsat helingspotentiale(27). Den fungerer godt som kommunikationsværktøj mellem sundhedsprofessionelle, da den udelukkende kræver en klinisk sårvurdering.
Tabel 2. SINBAD klassifikationssystem.
| Site (lokalisation) | Forfod = 0 point | Mellemfod/bagfod = 1 point |
| Ischemia | Mindst én palpabel fodpuls & normal kapillærrespons = 0 point | Klinisk nedsat blodforsyning = 1 point |
| Neuropathy | Normal følesans = 0 point | Nedsat følesans = 1 point (monofilament) |
| Bacterial infection | Ingen = 0 point | Infektion = 1 point |
| Area | Sår < 1cm2 = 0 point | Sår > 1cm2 =1 point |
| Depth | Overfladisk = 0 point | Muskel, sene eller dybere = 1 point |
WIfI (Wound, Ischemia, Infection) er udviklet af det amerikanske karkirurgiske selskab (SVS, Society for Vascular Surgery)(25;27). Det har gode outcome data ved vurdering af prognose og behovet for karkirurgisk intervention, men kræver at der foreligger distal blodtryks-måling, hvilket kan være en udfordring i visse kliniske situationer. Styrken i skalaen ligger i, at både sårstørrelse, infektionsgrad samt iskæmigrad beskrives med højere detaljegrad end f.eks. SINBAD.
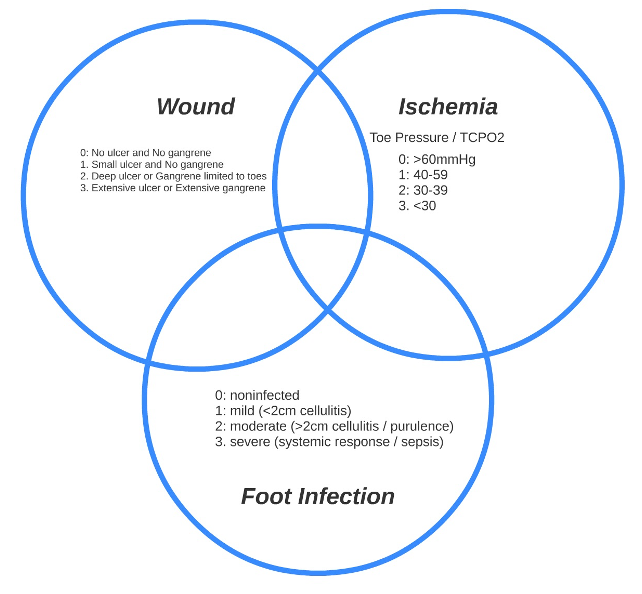
Figur 2. WIfI-klassifikation. 0-3 point for hhv. Wound, Foot Infection og Ischemia. Risiko-vurdering kan ses her
Hver af de tre faktorer scorer fra 0 til 3. Udfra disse oplysninger kan patienterne opdeles i fire risiko-grupper for amputation: meget lav, lav, moderat samt høj risiko. Ligeledes kan vurderes, hvilke patienter, der vil kunne profitere af revaskularisering.
Yderligere information kan findes på linket til SVS: https://www.jvascsurg.org/article/S0741-5214%2813%2901515-2/fulltext
Behandling
Forebyggende behandling:
Det anbefales, at personer med diabetes tidligt i sygdomsforløbet og efterfølgende ad hoc undervises i fodhygiejne, fodpleje, klipning af negle, valg af fodtøj m.m. samt kende til faresignaler ved infektion og skader på fødderne. Desuden anbefales det at, der gives instruktion i, hvor man henvender sig, hvis der tilkommer et fodsår eller anden skade på fødderne. Typisk kan dette foregå ved fodstatus konsultationen.
Fodterapi ved statsautoriseret fodterapeut:
Det anbefales, at alle personer med diabetes henvises til statsautoriseret fodterapeut i primærsektoren med henblik på regelmæssig fodterapi inklusive vejledning i køb og brug af fodtøj, som beskytter fødderne, samt vurdering af indlægsbehandling i standard fodtøj. Fodterapeuternes undersøgelse og behandling samt det offentlige tilskud er via overenskomsten systematiseret, og der er pligt til tilbagerapportering. Personen med diabetes risikostratificeres efter fodstatus i gruppe 1-4, og der ydes tilskud til fodterapeutisk behandling i primær-sektoren efter dette i henhold til tabellen nedenfor (tabel 3). Behandlingen består af neglebehandling, beskæring af callositeter, aflastning af trykudsatte områder med indlæg m.m. samt en intensiveret instruktion og undervisning til personen med diabetes. Terapisko udleveres ikke i primærsektoren, men af fodterapeuter tilknyttet de multidisciplinære teams.
Personer stratificeret til gruppe 4 (og til en vis grad også gruppe 3) bør være tilknyttet multidisciplinært team.
Tabel 3. Stratificering af ”den diabetiske fod” i henhold til fodterapeuternes overenskomst 2021.
| Kliniske fund | Gruppe 1 Lavrisiko | Gruppe 2 Mellemrisiko | Gruppe 3 Højrisiko | Gruppe 4 Højrisiko med Særlige behov |
| Neuropati (vibrationssans > 25Volt) | Nej | Ja* | Ja* | – |
| Palpable fodpulse | Ja | Ja | Nej* | – |
| Mindst én af fire risikofaktorer** | Nej | Ja* | – | – |
| Tidligere diabetisk fodsår | Nej | Nej | Ja* | – |
| Udbrændt Charcot | Nej | Nej | Ja* | – |
| > 50 % Nedsat nyrefunktion (eGFR<45ml/min) | Nej | Nej | Ja* | – |
| Aktuelt diabetisk fodsår | Nej | Nej | Nej | Ja* |
| Aktiv Charcot | Nej | Nej | Nej | Ja* |
| Tidligere amputation (tå, stråle, forfod, crus, femur) | Nej | Nej | Nej | Ja* |
| Iskæmi (tåtryk < 30mmHg) | Nej | Nej | Nej | Ja* |
| Tilskud til: | Årsstatus | Maks. 5 behandlinger | Maks. 9 behandlinger | Ubegrænset antal |
* Én risikofaktor markeret med ”*” er tilstrækkeligt for at opnå en given risikogruppe.
**Fejlstilling og callositet, fedtvævsatrofi, negleforandringer,
Henvisning til håndskomager/bandagist:
Fodterapeuten kan fremstille individuelt tilpassede indlæg og aflastninger, men for visse fejlstillinger er det ikke muligt, og aflastningen kan være utilstrækkelig. Varige komplicerede indlæg og specialsyet fodtøj udformes af håndskomager og/eller bandagist – typisk efter behandlerens anvisning. Ansøgning om ortopædiske sko og ortopædiske indlæg foregår efter servicelovens §112 og kan foretages af behandlerne på patientens vegne eller af patienten selv. Kommunen vil oftest anmode om en status inden bevilling.
I ”Bekendtgørelse om hjælp til anskaffelse af hjælpemidler og forbrugsgoder efter serviceloven” (BEK nr 1247 af 13/11/2017) fremgår:
- §11.Der kan ydes støtte til ortopædisk fodtøj til personer med varige og svære foddeformiteter, jf. indikationer i bilag 1, hvis generne af foddeformiteten kan afhjælpes.
Stk. 2. Til dækning af udgifter ved anskaffelse af ortopædisk fodtøj afholder ansøgeren selv et beløb, der udgør 880 kr. pr. par for personer over 18 år og 490 kr. pr. par for børn og unge under 18 år.
Stk. 3. Der kan i forbindelse med bevilling af ortopædisk fodtøj gives tilsagn om forsåling eller udbedring af fodtøjet.
- §12.Der kan ydes støtte til ortopædiske fodindlæg eller tilretning af almindeligt fodtøj til personer med en foddeformitet, jf. indikationerne i bilag 1, hvis generne af foddeformiteten kan afhjælpes, og personen uden brug af indlæg ville være henvist til at benytte ortopædisk fodtøj.
Hvis behandlerne ansøger om ortopædisk fodtøj eller fodindlæg udfyldes en lægeerklæring (LÆ 165) som alle læger kan udfylde. Det kan gøre sagsbehandlingen nemmere, hvis ansøgningen lægger sig tæt op ad teksten i anført i ”bilag 1”.
BILAG 1 – Indikationer for hjælp til ortopædiske sko efter § 11 og ortopædiske fodindlæg efter § 12:
- Leddegigt med svært forfodsfald og tådeformiteter (indlæg eventuelt suppleret med gængesål).
- Sårdannelser med risiko for sår i fodsålen med føleforstyrrelser som følge af sukkersyge, kroniske nervelidelser eller ved svær kompromittering af blodomløbet (kredsløbsinsufficiens).
- Svært forfodsfald ved samtidigt dårligt blodomløb, f.eks. klostillede tæer, hammertæer, deforme ledhoveder på mellemfodsknoglerne.
- Stiv fodrod – medfødte sammenvoksninger (coalitio), svære fejlstillinger efter brud på fodrodsknogler, kroniske ledbetændelser eller leddegigt.
- Erhvervet platfod som følge af degeneration.
- Aflastning af varigt smertende ar i fodsålen.
- Andre foddeformiteter af tilsvarende sværhedsgrad efter særlig begrundelse, f.eks. svært fikseret platfod, svær slaphed af ledbånd og ledkapsler ved medfødt knogleskørhed (osteogenesis imperfecta).
Eksempel på fodtøjsansøgning:
”Der ansøges om semi-ortopædiske sko med individuelle indlæg. Patienten har nedsat følesans og dårligt blodomløb som følge af diabetes. Patienten har fejlstilling af fødderne og risiko for udvikling af sår. Der er tale om en kronisk lidelse uden andre behandlingsmuligheder. Samtidig søges der om skiftesko.”
Fodtøjet bør efterfølgende kontrolleres ved sundhedsprofessionelle i MDT-teamet inden ibrugtagning. Typisk vil patienten have opnå bevilling til to par sko/indlæg med udskiftning ca. hver 18. måned.
Behandling af fodsår
Behandlingen af det diabetiske fodsår består af mange samtidige tiltag, hvoraf de vigtigste delelementer beskrives nedenfor:
- Aflastning
- Kompressionsbehandling ved perifere ødemer
- Sårprodukter / Bandagering
- Antibiotika
- Karkirurgisk vurdering / behandling
- Ortopædkirurgisk vurdering / behandling
- Optimering af medicinsk behandling og risikoreduktion
1.Aflastning
Erfarne sundhedsprofessionelle bør vurdere, hvilket aflastningsbehov personen har. Dette sker ud fra personens risikoprofil og individuelle hensyn. Ved fodsår og ved Charcot-fod skal terapeutisk fodtøj eller ”Removable Walker Cast (RWC)” (f.eks. Aircast®) være tilgængelig, og afdelingen skal have adgang til et værksted således, at individuel aflastning kan tilpasses. ”Gold standard”-aflastning ved diabetiske fodsår, der har svært ved at hele, er seriebandagering med ”Total Contact Cast” (TCC)(18;28) eller en ikke-aftagelig bandage med lignende aflastning og reduktion af plantart ”peak-pressure”(18). Ved indlæggelse i forbindelse med dybe infektioner og amputationer kan der blive behov for sengeleje eller kørestol i en periode.
Principper for aflastning:
- Ved individuelt fremstillet indlæg fordeler man den plantare trykbelastning over en større vægtbærende flade, således at ”peak pressure” nedsættes.
- Ved udvalgt terapifodtøj/cast eller ordineret fodtøj nedsættes belastningstiden på det/de udsatte trykpunkter
- Ved behandlingssvigt på terapifodtøj eller specialfremstillet fodtøj bør der overvejes skifte til RWC eller TCC (”gold standard”)
- Aflastningsløsning (indlæg, terapisandal, terapi-sko, RWC, TCC) bør oftest suppleres med et nedsat vægtbærende aktivitetsniveau.
Dynamisk ganganalyse er en mulighed, hvis aflastning ikke løses på vanlig vis. Dette kræver specialudstyr, som en del centre har til rådighed. Dette udstyr kan også bruges som værktøj i forbindelse med vejledning til personen med diabetes.
2.Kompressionsbehandling ved perifere ødemer
Patienter med diabetiske fodsår har ofte også problemer med perifere ødemer. Disse ødemer kan medføre nedsat sårheling og være med til at vanskeliggøre behandlingen af en infektion i et fodsår.
Kompressionsbehandlingen foregår oftest i form af en kompressionsbandage eller kompressionsstrømpe.
I ”NKR 2021: Udredning og behandling af patienter med diabetiske fodsår” understreges det, at ”det er god praksis at tilbyde kompressionsbehandling til patienter med diabetiske fodsår, underekstremitetsødem og senkomplikationer i form af neuropati og iskæmi.”(18)
I ”NKR 2017: for behandling af kronisk ødem i underekstremiteterne” angives følgende om kompression hos patienter med nedsat perifert kredsløb:
”Det anbefales, at kompressionsbandagering ved samtidig iskæmi (ankel/arm-indeks mindre end 0,5 eller tåtryk mindre end 50 mmHg) altid bør foretages på baggrund af en individuel sundhedsfaglig vurdering. Det tilstræbes, at kompressionsbehandlingen frembringer et tilstrækkeligt højt tryk, uden at den arterielle blodforsyning kompromitteres. Der anbefales et mildt kompressionstryk (<20 mmHg), og bandagen bør altid anlægges med polstring. Arbejdsgruppen vurderer det vigtigt, at bandagen anlægges af personale med kompetencer i dette, og der er behov for daglig inspektion/omlægning. Det vurderes, at bandagerne som oftest skal tages af i forbindelse med nattesøvn i vandret leje.”(29)
3.Sårprodukter
Der er ikke evidens for, at nogle sårbandager skal foretrækkes frem for andre. Forskellige bandager kan medvirke til at reducere smerter og arvævsdannelse.
Der findes en række produkter til lokalbehandling af diabetiske fodsår bl.a. film, skum, alginater, hydrofiber og hydrogeler(30). De anvendte produkter bør levere et fugtigt sårhelingsmiljø, håndtere sårvæske og kunne tilpasses sårets størrelse og dybde samt den omkringliggende hud. Det anbefales, at den enkelte behandler anvender det sårbehandlingsprodukt, som vedkommende har bedst erfaring med og som kan levere ovenstående.
Lokal sårbehandling med antimikrobiel virkning kan i udvalgte tilfælde overvejes som led i behandlingen ved mistanke om mild infektion (Sølv, PHMB, Jod, Honning, Sorbact, mv.), men ikke rutinemæssigt(19;30). Lokal sårbehandling må ikke erstatte antibiotisk behandling(19).
4.Antibiotika
Ved det diabetiske fodsår er symptomer på infektion oftest mindre udtalte. En alvorlig bløddels- eller knogleinfektion er ikke nødvendigvis ledsaget af påvirket almentilstand, forhøjede infektionstal eller andre hyppigt forekommende infektionstegn. Akut infektion hos tidligere ubehandlede er oftest forårsaget af Staphylococcus aureus, sekundært hæmolytiske streptokokker. Ved dybe, kroniske eller tidligere antibiotikabehandlede sår kan en mere kompleks flora med gram-negative og anaerobe bakterier være til stede.
Behandling bør startes på vid indikation, forudgået af vævsbiopsi og/eller podning med ”Levine teknik” til dyrkning og resistensbestemmelse(19). Ved ”Levine teknik” foretages podningen med et let tryk og samtidig rotation fra et centralt 1cm2 stort sårområde, der skønnes inficeret. Såret er forinden debrideret og oprenset. Ved indlæggelse og behov for intravenøs terapi foretages altid bloddyrkning inden opstart af antibiotika.
Valg af antibiotika-behandling, dosis og behandlingsvarighed afhænger af infektionsgrad, samlet klinisk vurdering samt om der er involvering af dybere strukturer (blottede sener / osteitis).
Behandlingsvarighed:
Mild infektion: Peroral antibiotika i 7 dage med klinisk opfølgning og progressionsvarsel. Lokal sårbehandling med antimikrobiel virkning kan i udvalgte tilfælde overvejes som primære behandling, men ikke rutinemæssigt(19).
Moderat infektion: Peroral antibiotika i 7-14 dage efter klinisk vurdering med klinisk opfølgning og progressionsvarsel. Ved moderat infektion kan indlæggelse være nødvendig (se nedenfor).
Svær infektion (og evt. moderat infektion): Pt. indlægges til IV behandling på sengeafdeling.
Ved knogleinfektion behandles i mindst 6 uger(19) og indtil bløddelsdække. Man kan overveje et baseline røntgen-billede, som senere kan anvendes sammen med et follow-up røntgen-billede til vurdering af behandlingseffekt. Ved manglende klinisk effekt efter senest 2-4 uger bør behandlingen revurderes.
Præparatvalg og dosis:
Der kan foreligge lokale instrukser vedrørende valg af antibiotika. Nedenstående kan benyttes som en generel empirisk retningslinje, der tilrettes efter dyrkning og resistensbestemmelse. Ved forværring af infektionen trods antibiotika anbefales det at konferere med mikrobiolog og evt. ortopædkirurg mhp. behovet for kirurgisk revision.
Antibiotika, peroral:
- Dicloxacillin 1g x 3-4 dagligt (500mg x 4 dagligt eller 750mg x 3 dagligt ved nedsat nyrefunktion, eGFR<30ml/min/1.73m2). Alternativt flucloxacillin i samme doser.
- Ved betydelige erysipelas-forandringer kan der evt. kombineres med tablet Primcillin 800mg (1.2MIE) x 3-4 dagligt / Pancillin 660mg (1MIE) x 3-4 dagligt.
- Ved penicillinallergi: Clindamycin 600 mg x 3 dagligt.
(Der er ikke generelt tilskud til Clindamycin, hvorfor der skal søges om enkelttilskud.)
Antibiotika, intravenøs (moderat infektion):
- Dicloxacillin (eller cloxacillin) 1g x 4 dagligt. (Dosis reduceres ved nedsat nyrefunktion).
- Ved betydelige erysipelas-forandringer kan der evt. kombineres med Benzylpenicillin 1.2g x 4 dagligt (2MIE x 4).
- Ved penicillinallergi: Cefuroxim 750mg x 4 dagligt. (Dosis reduceres ved nedsat nyrefunktion)
(Ved tidligere alvorlig penicillinreaktion med svær urticaria, luftvejs- eller kredsløbspåvirkning anbefales ikke cefuroxim, grundet sjælden risiko for krydsreaktion. Kontakt lokale mikrobiolog for klinisk rådgivning).
- Ved dyb sårinfektion bør overvejes anaerobt dække med tillæg af f.eks. tabl. Metronidazol 500mg x 3 dagligt.
Antibiotika, intravenøs (Svær infektion og/eller sepsis):
- Piperacillin/Tazobactam 4g/0,5 g x 3-4 dagligt (4g/0,5g x 2 dagligt ved nedsat nyrefunktion, eGFR<20ml/min/1.73m2).
- Ved penicillinallergi: Cefuroxim 750mg x 4 dagligt (Dosis reduceres ved nedsat nyrefunktion) og Metronidazol 500mg x 3 dagligt (tablet eller IV) samt evt. engangsdosis gentamicin 5 mg/kg.
(Ved tidligere alvorlig penicillinreaktion med svær urticaria, luftvejs- eller kredsløbspåvirkning anbefales ikke cefuroxim, grundet sjælden risiko for krydsreaktion. Kontakt lokale mikrobiolog for klinisk rådgivning).
5.Karkirurgisk vurdering / behandling
Kritisk iskæmi defineres som sår, gangræn eller hvilesmerter med ankeltryk under 50 mmHg og/eller tåtryk under 30 mmHg – og bør føre til en subakut / akut karkirurgisk vurdering afhængig den kliniske situation. Spontan sårheling er også nedsat og væsentlig forlænget ved et tåtryk <40mmHg(17;25).
Ifølge guidelines fra ”Society for Vascular Surgery”(25) vil patienter med et dybt eller inficeret diabetisk fodsår og samtidig tåtryk <40mmHg i høj grad kunne profitere af revaskularisering, hvis muligt.
Karkirurgisk vurdering bør endvidere altid overvejes, selv ved tåtryk >40mmHg, ved manglende klinisk respons eller forværring.
6.Ortopædkirurgisk vurdering / behandling
Ortopædkirurgisk intervention kan være nødvendig i behandlingen af diabetesfoden. Kirurgi til diabetesfødder er af Frykberg og Armstrong klassificeret i fire klasser(31):
- Elektiv
- Profylaktisk
- Kurativ
- Akut
Risikoen for komplikationer i forbindelse med indgrebet og efterforløbet heraf er i høj grad afhængig af om personen med diabetes har senkomplikationer. Tilstedeværelsen af neuropati og perifer arteriel insufficiens medfører en markant forhøjet risiko.
Derfor bør fod-kirurgi på personer med diabetes og komplikationer foretages på steder med særlig viden og interesse for diabeteskirurgi.
Desuden er kirurgiske indgreb indiceret ved sårbehandling i følgende tilfælde:
- Revision af nekroser
- Revision af infektioner med vævshenfald og abscesser
- Aflastningskirurgi ved manglende heling eller forebyggende(18)
- Osteotomi og ledresektion
- Tenotomi og tenodese
- Rekonstruktiv og korrigerende kirurgi ved større fejlstillinger (eks. Charcotfod). ( højtspecialiseret ortopædkirurgisk funktion)
I ”NKR 2021: udredning og behandling af patienter med diabetiske fodsår” anbefales følgende: ”Overvej at tilbyde aflastende kirurgi til patienter med fejlstilling i foden/tæerne og ikke-helende diabetiske fodsår.”(18).
7.Optimering af medicinsk behandling og risikoreduktion
God metabolisk kontrol er forbundet med en nedsat risiko for både infektion og udvikling af diabetiske fodsår(32). Samtidig er dårlig glykæmisk regulation forbundet med en øget risiko for amputation af en underekstremitet(33). Patienter med diabetiske fodsår er videre at betegne som høj-risikopatienter med meget høj overdødelighed som følge af kardiovaskulær sygdom. Derfor bør sårbehandlingen ledsages af en sideløbende optimering i den medicinske behandling for dyslipidæmi, hypertension og glykæmisk kontrol samt motivation til rygestop(34;35). Endvidere bør der screenes for øvrige senfølger og tilrette behandlingen efter dette.
SGLT-2 inhibitorer
I behandlingen af patienter med type 2 diabetes med en høj risiko for kardiovaskulær sygdom er der stigende fokus på brugen af GLP-1-RA og SGLT-2 inhibitorer grundet disses positive indvirkning på netop kardiovaskulære endepunkter. I forhold til brugen af SGLT-2 inhibitorer hos patienter med diabetisk fodsår har der været øget opmærksomhed, siden CANVAS-studiet(36-38) (canagliflozin) initialt udkom med en let øget amputationsrisiko (HR 1.97 [95% CI 1.41, 2.75]). Denne association har dog ikke kunnet genfindes i hverken EMPAREG (39)(empagliflozin), DECLARE-TIMI 58(40) (dapagliflozin) eller CREDENCE-studiet (canagliflozin)(37). Efterfølgende metaanalyser af både RCT’er og observationelle studier(41-44) har ikke vist nogen entydig øget amputationsrisiko ved brugen af SGLT-2 inhibitorer.
Dyslipidæmi
Ved behandling af dyslipidæmi bør man ved samtidig perifer arteriel insufficiens som minimum sigte mod et sekundært profylaksemål med LDL <1.8mM og mindst 50% reduktion fra udgangsniveau. I de nyeste ”ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk” (2019) (”The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS)”) anbefales LDL reduktion til <1.4mM hos patienter med meget høj kardiovaskulær risiko (45). Dansk kardiologisk selskab anbefaler også dette behandlingsmål (LDL <1.4mM og mindst 50% reduktion fra ubehandlet tilstand) hos patienter med perifer arteriel insufficiens.
Derfor anbefales det at skærpe det sekundære profylaksemål til LDL <1.4mM hos patienter med diabetes og udbredt aterosklerotisk sygdom (meget høj risiko).
Medicinrådet opdaterede i marts 2021 kriterierne for behandling med PCSK-9 hæmmere for hyperlipidæmi.
Der anbefales opstart af behandling med en PCSK9-hæmmer til diabetes-patienter med perifer karsygdom (tidligere amputation, revaskularisering eller (claudicatio OG ankel-brachial index (ABI) < 0.85), der trods maksimal tolerabel lipidsænkende behandling stadig har et LDL ≥ 2.6mmol/l. (Samme LDL-grænse gør sig gældende for diabetes-patienter med tidligere AKS, AMI, apopleksi og TCI)(46).
Antitrombotisk og antikoagulerende behandling
Patienter med diabetisk fodsår og perifer arteriesygdom (PAD) bør som udgangspunkt opstartes i antitrombotisk behandling. Monoterapi med acetylsalicylsyre (ASA) 75mg x 1 dagligt eller clopidogrel 75mg x 1 dagligt er ligeværdige. Ved samtidig aterosklerose i et andet gebet (f.eks. iskæmisk hjertesygdom eller cerebrovaskulær sygdom) vælges clopidogrel 75mg x 1 dagligt(17).
Patienter med symptomatisk PAD og høj tromboserisiko (diabetes, polyvaskulær sygdom, nyresygdom (eGFR<60 ml/min) eller hjerteinsufficiens), bør overvejes at behandle med kombination af ASA 75mg x 1 dagligt + lavdosis Rivaroxaban 2,5 mg x 2 dagligt(17;47).
Patienter, der er behandlet med perifer revaskularisering distalt for a. iliaca externa (både kirurgisk og endovaskulært) anbefales at starte med ASA 75mg x 1 dagligt + lavdosis Rivaroxaban 2.5mg x 2 dagligt indenfor 10 dage(48).
Patienter, der ikke tåler kombinationsbehandling med ASA og lavdosis Rivaroxaban (høj blødningsrisiko, eGFR<15ml/min) opstartes i antitrombotisk behandling med enten ASA eller Clopidogrel. Evt. suppleret med tabl. Pantoprazol 40mg x 1 dagligt.
Obs. Behandling med lavdosis Rivaroxaban 2.5mg x 2 dagligt er tilskudsberettiget såfremt den iværksættes af speciallæge i kardiologi eller karkirurgi(48).
Se i endvidere nationale behandlingsvejledninger for hhv. type 1 diabetes og type 2 diabetes.
Rygestop:
- Stoplinien er en landsdækkende rygestoprådgivning, der kan kontaktes på tlf. 80 31 31 31.
- Alle kan ringe til og få svar på alle typer spørgsmål om rygning og rygestop
- Rådgivningen i Stoplinien bliver varetaget af uddannede fagpersoner
- Direkte kontaktinformation til de lokale rygestopvejledere i de enkelte kommuner
Du kan få mere at vide på hjemmesiden: https://stoplinien.dk/
Visitation
Diabetiske fodproblemer bør forebygges, konstateres og afhjælpes i tide. Hvis skaderne er sket, skal de behandles korrekt og rettidigt. Med baggrund i patientens risiko og behovet for en tværfaglig koordineret indsats bør personer med alvorlig diabetisk fodsygdom være tilknyttet et multidisciplinært team.
Det multidisciplinære team (MDT), interdisciplinære teams eller fodcenter er et formaliseret samarbejde mellem ortopædkirurger, karkirurger, endokrinologer, sårsygeplejersker og fodterapeuter. Lokale forhold bestemmer hvilken afdeling, der visiterer og modtager henvisninger, samt i hvilket regi evt. indlæggelse foregår.
Visitationsretningslinje for diabetisk fodsår
Henvisning til akut vurdering ved multidisciplinært team eller indlæggelse på hospital(3):
- Akut MDT-vurdering er indiceret ved mistanke om “Akut Diabetisk Fodsygdom”:
- Påvirket almen tilstand eller feber & samtidig diabetisk fodsår
- Kritisk iskæmi (Nyopståede svære hvilesmerter i foden uden anden forklaring)
- Vådt gangræn
- Mistanke om plantar absces.
- Akut rød/varm/ødematøs fod (obs. infektion, artrit, akut Charcot-fod)
Patienter, hvor der mistænkes akut diabetisk fodsygdom (“Acute Diabetic Foot Attack”) bør tilses og behandles akut af det lokale MDT-team, der fagligt er vant til at håndtere patienter med diabetisk fodsygdom. Ved tvivl bør vagthavende læge i de lokale MDT-teams kontaktes mhp. konference. De fleste MDT-teams har dog ikke vagthold med døgndække, og derfor bør indlæggelse overvejes i vagttid. Lokale forhold er afgørende for, om denne indlæggelse skal foregå i kirurgisk eller medicinsk regi; det vigtigste er, at patienten vurderes både medicinsk og kirurgisk. Hvis iskæmi er det dominerende element, konfereres om indlæggelse i karkirurgisk afdeling. Så snart patientens tilstand er stabiliseret henvises til MDT.
Subakut henvisning til vurdering førstkommende hverdag i multidisciplinært team:
- Alle komplicerede diabetiske fodsår(3):
- Mistanke om neuropati
- Mistanke om infektion
- Mistanke om iskæmi
- Tidligere diabetisk fodsår (recidivsår)
- Dybe sår med sene- eller knoglekontakt
- Ødem af vævet omkring fodsåret
- Mistanke om foddeformiteter / fejlstillinger
- Betydende komorbiditet
- Compliance problemer
- Hvis et sår ikke kan aflastes umiddelbart eller sufficient og benet bør immobiliseres
- Primært ukomplicerede sår, som ikke udviser helingstendens indenfor 2-3 uger
Lokalt kan man vælge at inddrage de multidisciplinære teams tidligere i forløbet.
Varetages behandlingen af det ukomplicerede sår i almen praksis bør den bestå i aflastning (efter behov henvises umiddelbart til autoriseret fodterapeut) og sårbehandling. Hovedreglen er dog jf. ovenstående kriterier, at diabetes-patienter med fodsår skal ses og vurderes af et MDT.
Henvender en person med diabetes sig i skadestue, eller opdages fodsåret i andet hospitals-ambulatorium, vurderes såret af vagtholdet tilknyttet et multidisciplinært team, vagthavende ortopædkirurg eller medicinsk læge med ansvar for diabetesbehandlingen lokalt.
Opfølgning
Individuel opfølgning er afhængig af sværhedsgraden af det diabetiske fodsår. Der anbefales tæt opfølgning initialt men i øvrigt efter lokale vejledninger og sårets omfang. Kontrollerne bør fortsætte til såret er helet og patienten instrueres i at henvende sig ved forværring. Den øvrige diabetesbehandling bør samtidig optimeres, idet blandt andet blodglukose forventeligt vil stige som følge af evt. infektion og immobilisation.
Det anbefales, at patienten ikke afsluttes, før det fremtidige fodtøj er kontrolleret med henblik på at forebygge recidivsår, og at der er tilbudt en henvisning til fodterapi i primærsektoren.
Det anbefales, at patienten tilbydes:
- Patientuddannelse med fokus på:
- Forebyggelse af fodsår (bl.a. vejledning i daglig fodinspektion, fodpleje, fodhygiejne, mv.)
- Valg og brug af hensigtsmæssigt fodtøj, især såfremt patienten har neuropati.
- Vigtigheden af regelmæssig fodterapeutisk kontrol af fødderne.
- Praktisk information: Hvem, patienten bør kontakte ved problemer.
- Samtale om muligheder for fysisk aktivitet, der ikke øger risikoen for udvikling af nye fodsår.
- henvisning til fysioterapi / genoptræningsplan ved behov (Patienter med neuropati, der har været immobiliserede pga. fodsår og/eller Charcot-fod har ofte tabt betydende muskelmasse)
I forhold til fremadrettet diabetes-kontrol angiver både NBV for type 2 diabetes samt Sundhedsstyrelsens ”Anbefalinger for tværsektorielle forløb for mennesker med type 2-diabetes” fra 2017, at type 2 diabetes-patienter med ”Signifikante komplikationer f.eks. fodproblemer, nefropati, svær retinopati (proliferativ og maculopati) og autonom neuropati” kan henvises til ambulant diabetesforløb på hospitalet.
Charcotfod / Charcot artropati
Akut Charcot-fod, neuroartropati eller Charcot osteoartropati er en sjælden fodkomplikation, som ses hos en person med diabetes, der oftest er dårligt reguleret og med polyneuropati (Se evt. NBV for diabetisk polyneuropati). Patogenesen er kompleks og består af sensorisk polyneuropati, svær inflammation og mikrofrakturer i typisk fodrodsknoglerne(49-51). Hvis tilstanden ikke behandles i tide, kan det medføre en sammensunken og breddeøget fod, ofte med stor knogleprominens i svangen (’gængefod’). Disse deformiteter kan give anledning til sår i planta, der er meget vanskelige at aflaste(8).
Charcotfoden kan udvikle sig over måneder eller år, men har ofte en akut debut. Charcotfod kan opstå efter traumer med frakturer, distorsioner eller efter operationer såsom små amputationer f.eks. resektion af 1. stråle eller korrigerende indgreb, hvor fodens biomekanik og belastningsmønstre ændres.
Den årlige incidens blandt personer med diabetes anslås at være 7,4 per 10.000 patientår (52).
Disse personer skal altid henvises til det multidisciplinære team – [LINK til afsnit om visitation]
Symptomer og kliniske fund:
Diagnosen er klinisk: rødme, varme, ødem og mere end 2 ºC temperaturøgning sammenlignet med den kontralaterale fod. Typisk er der en temperaturforskel på 5-6 ºC i den akutte fase. I få procent af tilfældene findes bilateral Charcot-fod ved debut.
Differentialdiagnoser som artritis urica, bakteriel infektion (hvis samtidig sår), erysipelas, dyb venetrombose, distorsion og fraktur bør udelukkes.
Undersøgelse:
- Hudtemperatur på begge fødder måles. Ved en forskel på mere end 2 ºC igangsættes behandling
- Diagnosen understøttes af:
- Røntgenundersøgelse (karakteristiske destruktive forandringer, ofte ikke til stede i den akutte fase)
- MRI (diagnostisk bedste undersøgelse, knoglemarvsødem patognomonisk)
- FDG-PET-CT kan anvendes, hvis MRI er kontraindiceret.
- Knogleskintigrafi (meget følsom undersøgelse med mange falsk positive resultater)
Infektionsparametre vil ikke være signifikant forhøjede. Blodprøver i øvrigt til udelukkelse af differentialdiagnoser (CRP, differentialtælling, d-dimer, urat, væsketal, 25-OH-vitamin-D).
Klassifikation:
Der findes forskellige klassifikationssystemer for Charcot-foden. Nogle er anatomiske, og andre beskriver sygdomsstadierne. Det er derfor nødvendigt at bruge to klassifikationssystemer, et anatomisk og et stadie-baseret. Charcot-foden klassificeres anatomiske efter Frykberg-Sanders(53) og stadiebaseret efter Eichenholz(54), da det er de hyppigst anvendte.
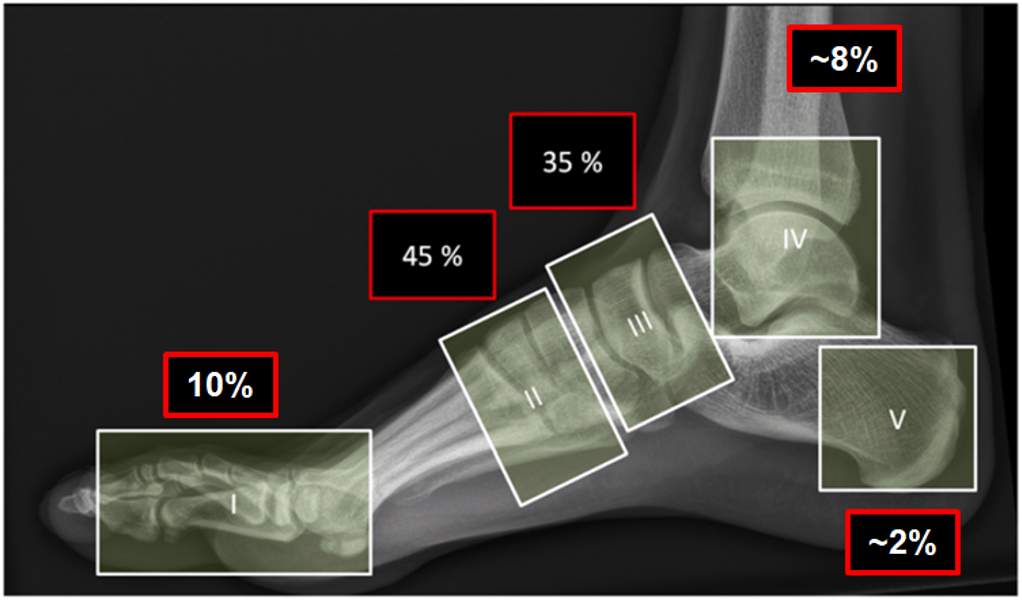
Figur 3. Anatomisk lokalisation samt fordeling efter Frykberg-Sanders klassifikation. (II Lisfrancs led, III Choparts led).
Behandling
Behandlingen bør igangsættes straks med henblik på at modvirke deformiteter. Aflastning er den primære behandling og bør forsætte, indtil diagnosen er afkræftet eller tilstanden er i stabil fase (se nedenfor).
Målet for behandlingen er opheling med mindst mulig deformitet.
Konservativ
- Foden skal aflastes hurtigst muligt med ”Total Contact Cast (TCC)” (”gold standard”) – [LINK til afsnit om aflastning].
- Er dette ikke muligt må man overveje en tilpasset ”Removable Walker Cast (RWC)” (f.eks. Aircast®-skinne) med tilpasset indlægssål.
- Ved kraftigt ødem pålægges kompression i form af kompressionsbind eller -strømpe
- Krykker kan udleveres så foden aflastes mest muligt. Personen skal informeres om graden af immobilitet
- Kontrol af cast/gips efter 1 uge mhp. justering, kontrol af ødem og temperatur
- Efterfølgende ugentlig til månedlig kontrol
- Der bør udleveres fodtøj med forhøjelse til det andet ben, så patienten ikke går skævt.
- Når forskellen i hudtemperatur er vedvarende under 2ºC, regnes Charcot-foden for at være i rolig fase og man kan begynde at belaste med langsomt stigende niveau under iagttagelse af symptomer/hudtemperatur (obs. risiko for recidiv).
- Behandlingen tager ofte 4-6 mdr.
Kirurgisk
Kirurgi kan blive nødvendigt – også i den akutte fase, hvis foden allerede er med kraftige deformiteter og/eller ledinstabilitet. Størst risiko for dette ses ved posterior akut Charcot-fod (Frykberg-Sanders IV og V). Oftest anvendes ortopædkirurgiske tiltag dog i en rekonstruktiv fase efter Charcot-foden er ”udbrændt”. Disse indgreb bør kun udføres på udvalgte specialafdelinger (højtspecialiseret ortopædkirurgisk funktion).
Medicinsk
Ingen medicinsk behandling er endnu påvist at være effektiv. Det kan overvejes at behandle evt. d-vitamin mangel og substituere til et adækvat kalk-indtag.
Opfølgning / behandling af ”udbrændt”/ stabil Charcotfod:
Nøgleordene er adækvat skoforsyning samt livslang klinisk kontrol.
- Specialfremstillet fodtøj (semiortopædisk eller håndsyet sko) med individuelt tilpasset indlæg. Evt. med gængeeffekt.
- Fodtøjet bør godkendes af den ordinerende instans, inden det tages i brug
- Brugen af det nye fodtøj skal langsomt optrappes
- Personen skal undervises i at observere fødderne dagligt efter brug af skoene, således at skader på fødderne i form af sår eller vabler samt recidiv af Charcot-foden opdages i tide
Referencer
- Sundhedsstyrelsen (2011) Diabetiske fodsår – en medicinsk teknologivurdering. 2011. https://www.sst.dk/da/udgivelser/2011/diabetiske-fodsaar—en-medicinsk-teknologivurdering.
- Det Danske Diabetesregister. Tabel 1. Prævalens: Antal diabetikere 1997-2012.
- Sundhedsstyrelsen (2013) National klinisk retningslinje for udredning og behandling af diabetiske fodsår. 2013. https://www.sst.dk/-/media/Udgivelser/2021/NKR-diabetiske-fodsaar/26_-NKR-udredning-og-behandling-af-diabetiske-fods_r-2013-historisk-dokument.ashx?la=da&hash=65A89C5305679FC379E2F4787C624AA4382F3CB7.
- Crawford,F, Inkster,M, Kleijnen,J, Fahey,T: Predicting foot ulcers in patients with diabetes: a systematic review and meta-analysis. QJM 100:65-86, 2007
- Rasmussen,A, Almdal,T, Anker,NA, Nielsen,KE, Jørgensen,ME, Hangaard,S, Siersma,V, Holstein,PE: Decreasing incidence of foot ulcer among patients with type 1 and type 2 diabetes in the period 2001-2014. Diabetes Res Clin Pract 130:221-228, 2017
- Singh,N, Armstrong,DG, Lipsky,BA: Preventing foot ulcers in patients with diabetes. JAMA 293:217-228, 2005
- NICE Clinical Guidelines,No1: Diabetic Foot Problems: Inpatient Management of Diabetic Foot Problems. Centre for Clinical Practice at NICE (UK) 2011
- Bakker,K, Schaper,NC: The development of global consensus guidelines on the management and prevention of the diabetic foot 2011. Diabetes Metab Res Rev 28 Suppl 1:116-118, 2012
- Jørgensen,ME, Almdal,TP, Faerch,K: Reduced incidence of lower-extremity amputations in a Danish diabetes population from 2000 to 2011. Diabet Med 31:443-447, 2014
- Rasmussen,BSB, Yderstraede,KB, Carstensen,B, Skov,O, Beck-Nielsen,H: Substantial reduction in the number of amputations among patients with diabetes: a cohort study over 16 years. Diabetologia 59:121-129, 2016
- International Best Practice Guidelines: Wound Management in Diabetic Foot Ulcers. Wounds International. 2013. https://www.woundsinternational.com/resources/details/best-practice-guidelines-wound-management-diabetic-foot-ulcers.
- Monteiro-Soares,M, Boyko,EJ, Ribeiro,J, Ribeiro,I, Dinis-Ribeiro,M: Predictive factors for diabetic foot ulceration: a systematic review. Diabetes Metab Res Rev 28:574-600, 2012
- Almdal,T, Nielsen,AA, Nielsen,KE, Jørgensen,ME, Rasmussen,A, Hangaard,S, Siersma,V, Holstein,PE: Increased healing in diabetic toe ulcers in a multidisciplinary foot clinic-An observational cohort study. Diabetes Res Clin Pract 110:315-321, 2015
- Armstrong,DG, Boulton,AJM, Bus,SA: Diabetic Foot Ulcers and Their Recurrence. N Engl J Med 376:2367-2375, 2017
- Engberg,S, Kirketerp-Moller,K, Ullits,AH, Rasmussen,A: Incidence and predictors of recurrent and other new diabetic foot ulcers: a retrospective cohort study. Diabet Med 36:1417-1423, 2019
- Schaper,NC, van Netten,JJ, Apelqvist,J, Bus,SA, Hinchliffe,RJ, Lipsky,BA: Practical Guidelines on the prevention and management of diabetic foot disease (IWGDF 2019 update). Diabetes Metab Res Rev 36 Suppl 1:e3266, 2020
- Hinchliffe,RJ, Forsythe,RO, Apelqvist,J, Boyko,EJ, Fitridge,R, Hong,JP, Katsanos,K, Mills,JL, Nikol,S, Reekers,J, Venermo,M, Zierler,RE, Schaper,NC: Guidelines on diagnosis, prognosis, and management of peripheral artery disease in patients with foot ulcers and diabetes (IWGDF 2019 update). Diabetes Metab Res Rev 36 Suppl 1:e3276, 2020
- Sundhedsstyrelsen (2021) National klinisk retningslinje for udredning og behandling af diabetiske fodsår. 2021. https://www.sst.dk/da/Udgivelser/2021/NKR-diabetiske-fodsaar.
- Lipsky,BA, Senneville, Abbas,ZG, Aragon-Sanchez,J, Diggle,M, Embil,JM, Kono,S, Lavery,LA, Malone,M, van Asten,SA, Urbancic-Rovan,V, Peters,EJG: Guidelines on the diagnosis and treatment of foot infection in persons with diabetes (IWGDF 2019 update). Diabetes Metab Res Rev 36 Suppl 1:e3280, 2020
- Llewellyn,A, Jones-Diette,J, Kraft,J, Holton,C, Harden,M, Simmonds,M: Imaging tests for the detection of osteomyelitis: a systematic review. Health Technol Assess 23:1-128, 2019
- Llewellyn,A, Kraft,J, Holton,C, Harden,M, Simmonds,M: Imaging for detection of osteomyelitis in people with diabetic foot ulcers: A systematic review and meta-analysis. Eur J Radiol 131:109215, 2020
- Ramon,A, Bohm-Sigrand,A, Pottecher,P, Richette,P, Maillefert,JF, Devilliers,H, Ornetti,P: Role of dual-energy CT in the diagnosis and follow-up of gout: systematic analysis of the literature. Clin Rheumatol 37:587-595, 2018
- Ankle Brachial Index: quick reference guide for clinicians. J Wound Ostomy Continence Nurs 39:S21-S29, 2012
- Brownrigg,JR, Apelqvist,J, Bakker,K, Schaper,NC, Hinchliffe,RJ: Evidence-based management of PAD & the diabetic foot. Eur J Vasc Endovasc Surg 45:673-681, 2013
- Mills,JL, Sr., Conte,MS, Armstrong,DG, Pomposelli,FB, Schanzer,A, Sidawy,AN, Andros,G: The Society for Vascular Surgery Lower Extremity Threatened Limb Classification System: risk stratification based on wound, ischemia, and foot infection (WIfI). J Vasc Surg 59:220-234, 2014
- Brearley,S, Shearman,CP, Simms,MH: Peripheral pulse palpation: an unreliable physical sign. Ann R Coll Surg Engl 74:169-171, 1992
- Monteiro-Soares,M, Boyko,EJ, Jeffcoate,W, Mills,JL, Russell,D, Morbach,S, Game,F: Diabetic foot ulcer classifications: A critical review. Diabetes Metab Res Rev 36 Suppl 1:e3272, 2020
- Lazzarini,PA, Jarl,G, Gooday,C, Viswanathan,V, Caravaggi,CF, Armstrong,DG, Bus,SA: Effectiveness of offloading interventions to heal foot ulcers in persons with diabetes: a systematic review. Diabetes Metab Res Rev 36 Suppl 1:e3275, 2020
- Sundhedsstyrelsen (2017) National klinisk retningslinje for behandling af kronisk ødem i underekstremiteterne. 2021. https://www.sst.dk/da/udgivelser/2017/nkr-behandling-af-kronisk-oedem-i-underekstremiteterne.
- Vas,P, Rayman,G, Dhatariya,K, Driver,V, Hartemann,A, Londahl,M, Piaggesi,A, Apelqvist,J, Attinger,C, Game,F: Effectiveness of interventions to enhance healing of chronic foot ulcers in diabetes: a systematic review. Diabetes Metab Res Rev 36 Suppl 1:e3284, 2020
- Armstrong,DG, Frykberg,RG: Classifying diabetic foot surgery: toward a rational definition. Diabet Med 20:329-331, 2003
- Sørensen,MLB, Jansen,RB, Wilbek,FT, Jørgensen,B, Svendsen,OL: Healing of Diabetic Foot Ulcers in Patients Treated at the Copenhagen Wound Healing Center in 1999/2000 and in 2011/2012. J Diabetes Res 2019:6429575, 2019
- Lane,KL, Abusamaan,MS, Voss,BF, Thurber,EG, Al-Hajri,N, Gopakumar,S, Le,JT, Gill,S, Blanck,J, Prichett,L, Hicks,CW, Sherman,RL, Abularrage,CJ, Mathioudakis,NN: Glycemic control and diabetic foot ulcer outcomes: A systematic review and meta-analysis of observational studies. J Diabetes Complications 34:107638, 2020
- Shatnawi,NJ, Al-Zoubi,NA, Hawamdeh,H, Khader,YS, Omari,AE, Khammash,MR: Redefined clinical spectra of diabetic foot syndrome. Vasc Health Risk Manag 14:291-298, 2018
- Aumiller,WD, Dollahite,HA: Pathogenesis and management of diabetic foot ulcers. JAAPA 28:28-34, 2015
- Katsiki,N, Dimitriadis,G, Hahalis,G, Papanas,N, Tentolouris,N, Triposkiadis,F, Tsimihodimos,V, Tsioufis,C, Mikhailidis,DP, Mantzoros,C: Sodium-glucose co-transporter-2 inhibitors (SGLT2i) use and risk of amputation: an expert panel overview of the evidence. Metabolism 96:92-100, 2019
- Arnott,C, Huang,Y, Neuen,BL, Di Tanna,GL, Cannon,CP, Oh,R, Edwards,R, Kavalam,M, Rosenthal,N, Perkovic,V, Jardine,MJ, Mahaffey,K, Neal,B: The effect of canagliflozin on amputation risk in the CANVAS program and the CREDENCE trial. Diabetes Obes Metab 22:1753-1766, 2020
- Matthews,DR, Li,Q, Perkovic,V, Mahaffey,KW, de,ZD, Fulcher,G, Desai,M, Hiatt,WR, Nehler,M, Fabbrini,E, Kavalam,M, Lee,M, Neal,B: Effects of canagliflozin on amputation risk in type 2 diabetes: the CANVAS Program. Diabetologia 62:926-938, 2019
- Inzucchi,SE, Iliev,H, Pfarr,E, Zinman,B: Empagliflozin and Assessment of Lower-Limb Amputations in the EMPA-REG OUTCOME Trial. Diabetes Care 41:e4-e5, 2018
- Cahn,A, Mosenzon,O, Wiviott,SD, Rozenberg,A, Yanuv,I, Goodrich,EL, Murphy,SA, Bhatt,DL, Leiter,LA, McGuire,DK, Wilding,JPH, Gause-Nilsson,IAM, Fredriksson,M, Johansson,PA, Langkilde,AM, Sabatine,MS, Raz,I: Efficacy and Safety of Dapagliflozin in the Elderly: Analysis From the DECLARE-TIMI 58 Study. Diabetes Care 43:468-475, 2020
- Heyward,J, Mansour,O, Olson,L, Singh,S, Alexander,GC: Association between sodium-glucose cotransporter 2 (SGLT2) inhibitors and lower extremity amputation: A systematic review and meta-analysis. PLoS One 15:e0234065, 2020
- Ryan,PB, Buse,JB, Schuemie,MJ, DeFalco,F, Yuan,Z, Stang,PE, Berlin,JA, Rosenthal,N: Comparative effectiveness of canagliflozin, SGLT2 inhibitors and non-SGLT2 inhibitors on the risk of hospitalization for heart failure and amputation in patients with type 2 diabetes mellitus: A real-world meta-analysis of 4 observational databases (OBSERVE-4D). Diabetes Obes Metab 20:2585-2597, 2018
- Miyashita,S, Kuno,T, Takagi,H, Sugiyama,T, Ando,T, Valentin,N, Shimada,YJ, Kodaira,M, Numasawa,Y, Kanei,Y, Bangalore,S: Risk of amputation associated with sodium-glucose co-transporter 2 inhibitors: A meta-analysis of five randomized controlled trials. Diabetes Res Clin Pract 163:108136, 2020
- Huang,CY, Lee,JK: Sodium-glucose co-transporter-2 inhibitors and major adverse limb events: A trial-level meta-analysis including 51 713 individuals. Diabetes Obes Metab 22:2348-2355, 2020
- Mach,F, Baigent,C, Catapano,AL, Koskinas,KC, Casula,M, Badimon,L, Chapman,MJ, De Backer,GG, Delgado,V, Ference,BA, Graham,IM, Halliday,A, Landmesser,U, Mihaylova,B, Pedersen,TR, Riccardi,G, Richter,DJ, Sabatine,MS, Taskinen,MR, Tokgozoglu,L, Wiklund,O: 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 41:111-188, 2020
- Medicinrådet. Medicinrådets lægemiddelrekommandation og behandlingsvejledning vedrørende PCSK9-hæmmere til hyperlipidæmi. 24-3-2021. https://medicinraadet.dk/anbefalinger-og-vejledninger/laegemiddelrekommandationer/hjerte-og-kredslobssygdomme/forhojede-kolesteroler/hyperlipidaemi-1-1.
- 10. Cardiovascular Disease and Risk Management: Standards of Medical Care in Diabetes-2021. Diabetes Care 44:S125-S150, 2021
- NBV Cardio.dk: Perifer Arteriesygdom. 2021. https://nbv.cardio.dk/pad.
- Kaynak,G, Birsel,O, Güven,MF, OgütT.: An overview of the Charcot foot pathophysiology. Diabet Foot Ankle 4: 2013
- Rogers,LC, Frykberg,RG, Armstrong,DG, Boulton,AJ, Edmonds,M, Van,GH, Hartemann,A, Game,F, Jeffcoate,W, Jirkovska,A, Jude,E, Morbach,S, Morrison,WB, Pinzur,M, Pitocco,D, Sanders,L, Wukich,DK, Uccioli,L: The Charcot foot in diabetes. Diabetes Care 34:2123-2129, 2011
- Jeffcoate,WJ: Charcot foot syndrome. Diabet Med 32:760-770, 2015
- Svendsen,OL, Rabe,OC, Winther-Jensen,M, Allin,KH: How Common Is the Rare Charcot Foot in Patients With Diabetes? Diabetes Care 44:e62-e63, 2021
- Sanders LJ, Frykberg RG: The high risk foot in diabetes mellitus. In Diabetic neuropathic osteoarthropathy: The Charcot foot. New York: Churchill Livingstone, 1991, p. 297-338
- Rosenbaum,AJ, DiPreta,JA: Classifications in brief: Eichenholtz classification of Charcot arthropathy. Clin Orthop Relat Res 473:1168-1171, 2015
Tovholder
Øvrige forfattere:
Victor Søndergaard Wasehuus
Peter Clement Holm
Anne Rasmussen
Knud Yderstræde
Christoffer Hedetoft
Signe Sætre Rasmussen
Line Bisgaard Jørgensen
Ole Lander Svendsen
Klaus Kirketerp-Møller
Eva Black
Oprettet: 2014
Seneste revision: Oktober 2021
Næste revision: Oktober 2024